La visita odontoiatrica in molti casi contribuisce in modo sostanziale alla diagnosi di patologie a genesi immunitaria. Alcuni sintomi o lesioni orali precedono spesso altre manifestazioni sistemiche. Come orientarsi nell’accertamento anche in funzione delle nuove acquisizioni scientifiche?
Rare, complesse, multifattoriali per componente genetica, ambientale, stile di vita, impatti di agenti fisici, chimici e infettivi, svariate per tipologia, manifestazioni e interessamento di organi e tessuti, le malattie autoimmuni colpiscono ogni anno in Europa, secondo le stime dell’Istituto superiore di sanità, 4.000 individui su 100.000, in larga misura donne. In Italia, ad esempio, la tiroidite di Hashimoto colpisce le donne 8-9 volte di più degli uomini e anche nelle diagnosi di lupus erimatoso sistemico (7 ogni 100.000 abitanti) si rileva un’incidenza ben superiore nel sesso femminile rispetto a quello maschile. Ulteriore “criticità” è rappresentata dalla gestione di queste patologie, piuttosto complessa in tutte le fasi di malattia, dalla diagnosi al trattamento, anche in caso di altre eventuali cure e approcci terapeutici, compresi quelli odontoiatrici.
Di nuove evidenze e del contributo che l’odontoiatra può offrire all’intercettazione di questi pazienti ‘fragili’, abbiamo discusso con Paolo Vescovi, professore associato di Malattie Odontostomatologiche presso la Facoltà di Medicina e Chirurgia dell’Università di Parma.
Professor Vescovi, evidenze scientifiche mostrano una stretta relazione fra malattie autoimmuni e infiammatorie sistemiche con comparsa di lesioni orali già nelle fasi iniziali di malattia. Qual è il ‘trigger’ che spiega questo fenomeno?
Bisogna innanzitutto ricordare che il concetto di “malattia autoimmune” si è evoluto nel tempo. Ai pazienti spiego che il nostro sistema immunitario, che dovrebbe vigilare sul nostro equilibrio e la nostra salute, a un certo punto si rivolta contro di noi e ci attacca. Un po’ come se il nostro cane, fidato compagno e tutore della nostra tranquillità, ci azzannasse. Forse è un po’ più consolante concepire che non è il nostro amico a quattro zampe che è impazzito, ma magari siamo noi che ritorniamo a casa bardati con una maschera e lui ci scambia per un aggressore e ci attacca per difenderci. Così esiste qualcosa di esterno che viene a mutare le condizioni di normale equilibrio nelle nostre cellule e nei nostri tessuti e scatena una reazione del sistema di vigilanza che non li riconosce come nostri e li colpisce. Le malattie autoimmuni sono, per questo motivo, molto varie e hanno manifestazioni peculiari in base all’organo interessato.

professore associato di Malattie Odontostomatologiche presso la Facoltà di Medicina e Chirurgia dell’Università di Parma
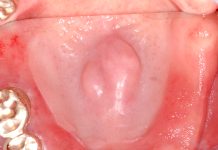
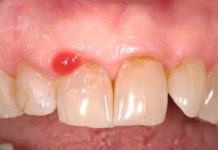
Certe forme si possono manifestare con sintomi sospetti: per esempio un sanguinamento legato a fragilità del tessuto gengivale, il senso di secchezza orale con difficoltà a formare il bolo alimentare e a deglutire, un senso ingravescente di anelasticità delle mucose orali, tumefazioni della lingua e delle labbra, ulcere che non guariscono, gengiviti refrattarie alle manovre di igiene orale professionale e domiciliare. Bisogna considerare che fenomeni microtraumatici sulle mucose orali e l’infiammazione gengivale legata alla placca batterica, che in ogni caso condurrebbero a manifestazioni e a disagi in qualsiasi persona, nel caso di un paziente con malattie autoimmuni possono causare risposte molto amplificate sia sul piano clinico che sintomatologico.
In certe patologie alcune componenti strutturali e istologiche della bocca sono più suscettibili di quelle di altri distretti anatomici all’azione degli specifici anticorpi espressi. Per esempio, nel pemfigo volgare, le lesioni orali possono frequentemente precedere quelle cutanee e se la malattia viene intercettata precocemente e opportunamente trattata, può limitarsi a questo iniziale coinvolgimento senza evolversi alla pelle e agli altri distretti mucosi.
È recente l’enfasi data al microbioma orale nel contribuire all’omeostasi immunitaria. Come è possibile mantenere in equilibrio questo sistema?
Il microbioma è l’insieme dei microrganismi, dei loro genomi e delle interazioni che questi stabiliscono in un dato ambiente. Il corpo umano è densamente popolato da germi commensali e simbionti e la maggior parte di questi microrganismi sono batteri. Questi microbi occupano diversi habitat come intestino, pelle, genitali e cavo orale. La quantità e la tipologia della popolazione microbica sono diverse nei diversi organi, e sono peculiari da individuo a individuo. Fattori come la dieta, l’ambiente, gli stili di vita, l’età, il corredo genetico dell’ospite e le patologie o l’assunzione di farmaci, possono essere la ragione alla base di questa ampia variabilità microbica. Al di là di questa variabilità interumana è però possibile riconoscere un nucleo di batteri comuni a diverse popolazioni, costituito da circa 14 generi presenti in gran parte delle persone.
Il microbioma umano, considerato che il numero di batteri e altri microrganismi che vivono sopra e dentro il corpo umano è 10 volte maggiore rispetto al numero delle nostre cellule, risulta un modello particolarmente interessante. Viviamo in simbiosi costante con miliardi di microrganismi che hanno un peso considerevole. Si calcola che abbiano un peso fisico di circa un chilo e mezzo e un “peso metaforico” ben superiore sulla nostra salute, funzionando da barriera contro i patogeni, regolando l’assorbimento dei nutrienti, la produzione di vitamine ed energia e le difese immunitarie. Questi microrganismi possono infatti influenzare il sistema immunitario e il metabolismo e negli ultimi anni diversi studi hanno concentrato l’attenzione sul ruolo del microbioma umano nella patogenesi delle malattie autoimmuni. Per esempio, nel lupus eritematoso sistemico è stata descritta un’alterazione della flora intestinale e le alterazioni della flora commensale intestinale e dei batteri parodontopatogeni sono state proposte come fattori importanti nella patogenesi dell’artrite reumatoide. Allo stesso tempo anche altre malattie autoimmuni, come la sclerosi multipla e la sindrome di Sjögren, condividono le modificazioni del microbioma nel tratto intestinale e nella flora orale.
Alcuni ricercatori hanno definito che è possibile ristabilire un corretto equilibrio del nostro microbioma, agendo preventivamente su una corretta alimentazione con bilanciato apporto proteico e di grassi e controllo dell’apporto calorico. In letteratura è descritta anche la possibilità di ripristinare la flora sana attraverso la somministrazione di farmaci probiotici, batteri Gram positivi e altri ceppi non patogeni e trapianto di microbiota fecale, che consiste nell’innestare un microbiota sano nei pazienti portatori di disbiosi.
In generale è possibile identificare le ripercussioni a livello della salute orale associata a malattie autoimmuni e sistemiche?
Si calcola che circa un terzo dei pazienti portatori di malattie a genesi immunitaria abbiano pesanti manifestazioni a carico del cavo orale.
Tutte le condizioni morbose che inducono: alterazioni della salivazione, sanguinamento gengivale, ulcere orali, dolore, possono compromettere la frequenza e la qualità dell’igiene orale quotidiana e aumentare la quantità di placca batterica. Anche l’alimentazione ne risulta fortemente influenzata con uno spostamento verso alimenti meno tenaci. Questi fenomeni conducono inevitabilmente a una maggiore suscettibilità alla carie e alle patologie del parodonto. Le stesse cure odontoiatriche di tipo restaurativo e protesico ne vengono pesantemente influenzate sia come tipologia che come durata nel tempo. Bisogna anche considerare il fenomeno inverso: processi cronici infiammatori delle mucose orali possono indurre un’amplificazione della risposta immunitaria generale e determinare un aggravamento della malattia in altri distretti, in particolare quello gastro-intestinale e cutaneo-mucoso.
La visita odontoiatrica può contribuire alla diagnosi di una eventuale malattia autoimmune?
La visita odontoiatrica in molti casi contribuisce in modo sostanziale alla diagnosi di malattie sistemiche, incluse quelle a genesi immunitaria. Certi sintomi o certe lesioni orali precedono con elevata frequenza altre manifestazioni generali e in una larga percentuale queste patologie nel loro decorso vedono un coinvolgimento del cavo orale.

Caratteristica peculiare delle malattie autoimmuni sono gli anticorpi che possono essere suddivisi in due macro-gruppi. Gli uni che “aggrediscono” ogni tipo di tessuto, generando patologie circoscritte all’organo di quello specifico: ne sono un esempio, la malattia di Graves (o morbo di Basedow) o la tiroidite di Hashimoto che interessano unicamente la ghiandola tiroidea. Al secondo gruppo appartengono invece autoanticorpi diretti verso componenti comuni a tutte le cellule (ad esempio, il nucleo) favorendo l’insorgenza di malattie sistemiche, estese a tutto l’organismo. La complessità è determinata proprio dal coinvolgimento e dall’attacco anticorpale diffuso, con manifestazioni anche aspecifiche, variabili da individuo a individuo e mutevoli nel tempo. Un esempio tipico è il lupus eritematoso sistemico o LES. Talvolta la reazione immunitaria nei confronti di sostanze estranee, può contemporaneamente rivolgersi contro strutture proprie dell’organismo, secondo un meccanismo chiamato “mimetismo molecolare”. In natura gli antigeni, sia che provengano da virus, batteri, funghi, organismi animali o vegetali superiori o alimenti, pur nella loro estrema diversità, possono avere somiglianze tali da confondere il nostro sistema immunitario. Si tratta dunque di una “strategia mimetica” utilizzata dai microrganismi per sfuggire agli attacchi dell’organismo ospite. Un esempio che ben descrive questo processo è la “metamorfosi” dello Streptococcus pyogenes che, modificando la propria struttura capsulare, modifica anche l’assetto antigenico, rendendosi irriconoscibile come agente patogeno all’ospite.
Come fare diagnosi e approcciare correttamente nel corso di una visita odontoiatrica un paziente affetto da malattia autoimmune?
Innanzitutto, si deve sospettare una malattia autoimmune (in assenza di una precedente diagnosi) in presenza di sintomi o segni dubbi. L’anamnesi ben circostanziata e un corretto esame obiettivo oro-maxillo-facciale possono orientare il sospetto diagnostico. Ovviamente si deve sottolineare che per un corretto inquadramento e l’allestimento di una diagnosi differenziale si devono possedere conoscenze dei sintomi e delle manifestazioni cliniche anche nelle sedi extraorali. L’anamnesi e l’esame obiettivo andranno quindi orientati verso le patologie sospette: non possiamo aspettarci che il paziente autonomamente possa riferirci di disturbi o alterazioni oculari, genitali o polmonari che certamente presume non possano interessare l’odontoiatra.Queste premesse impongono l’esecuzione di esami ematochimici mirati di volta in volta alla condizione paventata: sindrome di Sjögren, sclerodermia, lichen planus, pemfigo, lupus, pemfigoide ecc.
L’esame istologico su prelievo bioptico dei tessuti orali rappresenta una tappa fondamentale nel processo diagnostico e costituisce un intervento molto delicato, non tanto dal punto di vista chirurgico, ma relativamente alla scelta del tessuto da asportare e alla metodica applicata. Naturalmente si tratta di indagini, compresa la biopsia, che non competono all’odontoiatra, il quale tuttavia potrà orientare il paziente verso l’esecuzione di specifici esami o di contro avvalersi dei risultati emersi per approcciare in modo corretto il paziente. A seconda della patologia da indagare e alle sue manifestazioni orali si dovrà procedere con specifici interventi completamente differenti uno dall’altro. Per esempio, una biopsia per accertare la sindrome di Sjögren prevede un prelievo di ghiandole salivari minori del labbro, mentre per un pemfigoide l’asportazione di alcuni frammenti di mucosa apparentemente sana in periferia alle lesioni clinicamente obiettivabili per un esame istologico convenzionale e per il test di immunofluorescenza diretta. La gestione di questi pazienti è strettamente multidisciplinare: saranno coinvolti in base alla patologia, reumatologo, internista, dermatologo, oculista. La conoscenza dello stato metabolico del paziente e delle sue periodiche evoluzioni, nonché dell’eventuale coinvolgimento multidistrettuale, è fondamentale per monitorare l’andamento della malattia e per testare la fattibilità delle terapie farmacologiche cui dovrà sottoporsi. Lo stomatologo dovrà costantemente condividere con il medico di medicina generale e gli altri specialisti, un percorso diagnostico e terapeutico bilanciato sulle specifiche condizioni generali del paziente.