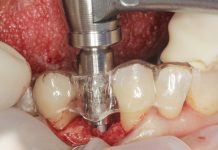
Gli impianti dentali possono essere considerati come una delle principali innovazioni nella moderna Odontoiatria. Con il miglioramento della metodologia e della tecnologia, il successo di queste procedure ha dimostrato di essere altamente predicibile e positivo1,2. Quando i denti e l’osso di supporto sono andati persi prima dell’inserimento di un impianto, diversi materiali e tecniche permettono di ripristinare il supporto osseo mancante. L’innesto osseo avanzato, con l’intento di ricostruire le strutture ossee perse, ha dimostrato risultati di successo con elevate percentuali di sopravvivenza degli impianti3,4. Anche se l’innesto avviene con successo, possono verificarsi delle complicanze che causano problemi non solo al clinico ma anche al paziente.
Il caso clinico che segue riporta una complicanza dopo l’uso di un innesto a blocco monocorticale di tipo onlay con successivo inserimento implantare e come abbiamo gestito questa spiacevole complicazione.
Presentazione del caso
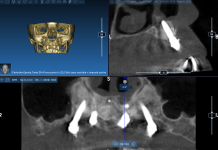
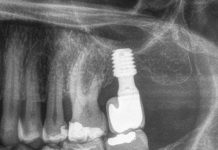
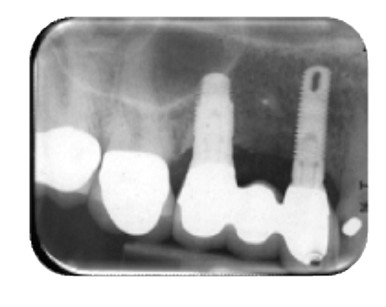
Una paziente donna caucasica si è presentata nel nostro studio lamentando un dolore da moderato a grave nell’area intorno ai denti mascellari da 13 a 15. La storia odontoiatrica della paziente in quel sito rivelava la formazione multipla di ascessi a carico dei denti trattati endodonticamente 13-15 con successiva estrazione. Era stata inserita in uno studio di ricerca presso la University of Michigan, Reparto di Parodontologia e Medicina orale, che prevedeva l’uso di un autoinnesto a blocco dalla sinfisi mandibolare e successivo posizionamento implantare e restauro al momento della corretta guarigione. I parametri clinici erano nei limiti della norma e sia la gengiva marginale sia la mucosa apparivano sane. Gli impianti erano stabili, non mobili e non vi erano segni di perimplantite. Si osservava una lieve recessione a carico del dente 15 di 1 mm, che esponeva il collo lucido dell’impianto. Per la valutazione radiografica, sono state eseguite due radiografie periapicali, una con la tecnica del cono parallelo e la seconda da un’angolazione eccentrica distale. La valutazione e il confronto con le vecchie radiografie mostravano la presenza di una radiotrasparenza ben circoscritta con un nucleo centrale radiopaco. Quando le radiografie sono state confrontate con quelle precedenti all’innesto a blocco, è stato possibile confermare la presenza di radiotrasparenza. Si è stabilita la diagnosi di apice radicolare ritenuto prima dell’innesto osseo, con esacerbazione acuta. In Figura 1 è riportato l’autoinnesto a blocco dalla sinfisi mandibolare e il fissaggio.
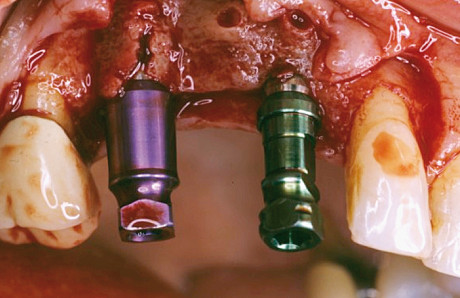
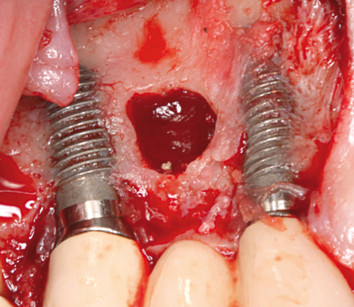
La paziente aveva bisogno di tempo per valutare la sua situazione, ma dopo un mese il livello di dolore era diventato insopportabile e quindi si è ripresentata da noi per il trattamento. Alla paziente è stata spiegata la necessità di intervento con successiva rimozione della punta radicolare. Le sono stati illustrati i rischi e i vantaggi della procedura, sottolineando il possibile risultato estetico insoddisfacente dei tessuti molli. Al fine di evitare la recessione di questi ultimi sugli aspetti buccali degli impianti, è stato pianificato un innesto di tessuto connettivo sub-epiteliale contemporaneamente alla rimozione della punta radicolare. Alla preparazione e allo scollamento del lembo, il sito chirurgico presentava una perdita quasi completa dell’osso di supporto sull’aspetto buccale degli impianti 13 e 15 (Figura 4).
La punta radicolare è stata recuperata e rimossa senza sacrificare ulteriore osso di supporto intorno agli impianti. La situazione è stata spiegata alla paziente e si è fatto un tentativo di rigenerazione ossea al posto dell’innesto di tessuto molle pianificato. Sono state discusse opzioni alternative, tra cui l’assenza di trattamento o la rimozione degli impianti e GBR.
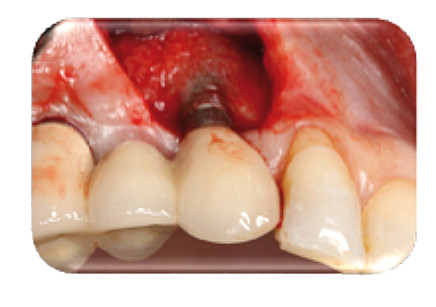
La paziente concordava con il tentativo della terapia di recupero proposta. Le superfici implantari sono state decontaminate con Tetraciclina miscelata con soluzione salina sterile, con applicazione di 3 minuti per 3 volte e successivo risciacquo per 20 secondi con salina sterile. Sono state eseguite perforazioni nel midollo osseo intorno all’area degli impianti, per permettere la possibilità di migrazione delle cellule e dei fattori di crescita nell’area innestata. Quindi, è stata eseguita una Sandwich Bone Augmentation (SBA) che consiste nella stratificazione di particelle di alloinnesto spongioso verso la superficie dell’impianto e particelle di corticale verso la superficie esterna (Figura 5) (Puros cancellous and cortical particles, Zimmer Dental, Carlsbad CA). L’incremento è stato protetto con una membrana di collagene per ritardare la migrazione epiteliale e promuovere la chiusura della ferita (BioMend 20×30 mm, Zimmer Dental, Carlsbad CA). Il lembo è stato rilasciato mediante un design di lembo mucogengivale a tasca con incisioni di rilascio periostali e suture coronali con chiusura priva di tensione sopra l’innesto e la membrana5.
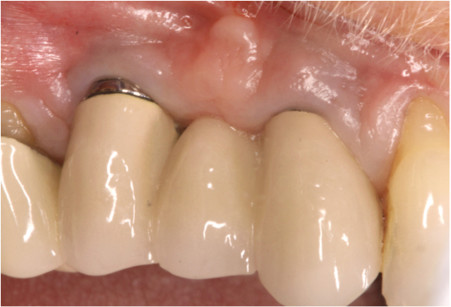
Il lembo è stato suturato con una combinazione di fili a sutura non riassorbibili e riassorbibili Vicryl®. Le istruzioni post-operatorie sono state impartite verbalmente e per iscritto. Il regime post-operatorio includeva Amoxicillina 500 mg 3x/die per 10 giorni, Clorexidina (per es., Peridex) 2x/die per 14 giorni, Ibuprofen 600 mg 3x/die per 3-4 giorni e Vicodin ogni 6 ore se necessario. La paziente è stata visitata ogni due settimane per il primo mese per un attento monitoraggio e per la profilassi orale e poi ogni mese fino alla valutazione a 6 mesi. A partire dalla valutazione post-operatoria a 2 settimane, si osservava una perdita verticale di tessuto molle, con esposizione di circa 3 mm del collo dell’impianto su 13 e di 2 mm su 15, che rimaneva stabile nei successivi follow-up da 1 mese a 6 mesi (Figura 7). Dato che la paziente era preoccupata dell’aspetto estetico sul dente 13 e dell’aumentato permanere di residui di cibo nell’area del pontic, è stata selezionata per partecipare a un altro studio di ricerca nel tentativo di ricoprire le mancanze di tessuto molle e aumentare lo spessore del tessuto intorno all’impianto 13 e nell’area del pontic.

È stata successivamente trattata con ADM (AlloDerm, BioHorizon, Birmingham, AL) e un lembo coronale avanzato al fine di cercare di coprire le superfici radicolari esposte e incrementare l’area del pontic. I risultati di questa seconda correzione al momento sono ancora in valutazione. Dato che erano disponibili le immagini del tentativo di copertura dell’impianto 13, sono state incluse in questa presentazione. Come si può vedere in Figura 6, la GBR è stata in grado di coprire circa i 2/3 della superficie implantare precedentemente esposta, il che spiega la natura della parziale recessione clinica vista dopo il trattamento. Quindi, si può concludere che la GBR è stata in grado di ritenere gli impianti e di rigenerare parzialmente il supporto osseo perso intorno ai medesimi. L’estetica del tessuto molle è stata considerata accettabile per il mantenimento degli impianti e delle protesi.
Discussione e revisione della letteratura
L’innesto osseo avanzato prima del posizionamento di impianti è una pratica comune in Odontoiatria. Gli autoinnesti a blocco di tipo onlay sono ampiamente utilizzati al fine di ottenere una migliore rigenerazione ossea nella cavità orale. Misch nel 1992 pubblicò un report iniziale, descrivendo la tecnica6. L’incisione usata era mucosale e gli Autori concludevano che l’innesto a sinfisi mandibolare era una valida opzione per ottenere un incremento di cresta. A causa della maggior morbilità e delle complicanze sensorie, Misch et al. hanno pubblicato un’opzione alternativa per gli innesti di blocchi intraorali, usando il ramo della mandibola come sito donatore7. In questo caso si osservava una minor morbilità post-operatoria, ma le dimensioni inferiori dell’innesto e la difficoltà di accesso erano tra le sfide che i clinici dovevano affrontare.
Tra le complicanze post-operatorie più comuni associate all’innesto dalla sinfisi mandibolare vi sono i problemi di sensibilità nei tessuti molli del mento e una minore estensione nel labbro inferiore e nei denti, ma questo non sembrava influenzare la vita quotidiana del paziente8. Una revisione pubblicata da Gapski et al. proponeva tre diversi approcci di incisione per l’area della sinfisi mandibolare: intrasulculare, gengiva aderente e incisioni mucosali. Erano discussi anche i vantaggi e gli svantaggi9. La guarigione degli innesti a blocco di tipo onlay è stata descritta come un processo chiamato “creeping substitution”10, che descrive la sostituzione dell’osso necrotico con osso vitale. Gli innesti di blocchi spongiosi hanno dimostrato una rapida rivascolarizzazione entro 2-4 settimane dal posizionamento. Al contrario, i blocchi onlay monocorticali hanno mostrato una sostituzione inversa, con una vascolarizzazione più lenta di 1-2 mesi11. Inoltre, è stato possibile dimostrare che per diversi anni dopo la procedura persistono aree necrotiche nell’osso vitale11. Quindi, potrebbe essere che queste aree necrotiche nell’osso vitale abbiano un potenziale effetto negativo sulla velocità di riassorbimento degli innesti onlay monocorticali. In altre parole, le aree necrotiche potrebbero indurre un’ulteriore perdita ossea anche dopo anni di incorporazione dell’innesto avvenuta con successo, e ciò potrebbe essere il fattore che ha causato il riassorbimento del blocco osseo che si è verificato in questo caso. A causa delle maggiori complicanze post-operatorie, sono stati proposti e ampiamente accettati margini di sicurezza per l’innesto da sinfisi mandibolare per una procedura sicura12. Grazie alle tecniche migliorate della GBR convenzionale, i casi con utilizzo di innesto di blocco autogeno sono drasticamente diminuiti negli ultimi dieci anni.
Wang et al. hanno proposto per primi la Sandwich Bone Augmentation (SBA) nel 2004, riportando in una serie di casi un guadagno medio di osso di 10.5 mm13. Secondo gli Autori, le indicazioni erano i difetti orizzontali della cresta alveolare, i difetti di deiscenza/fenestrazione della cresta alveolare, l’incremento della cresta alveolare e il posizionamento immediato di impianti. Byun et al. hanno applicato la SBA con rh-PDGF in un caso di fenestrazione implantare, dimostrando la completa guarigione nel sito del difetto14. Lo stesso gruppo di ricerca ha valutato l’effetto delle membrane riassorbibili sulla SBA15. I risultati indicano che il guadagno osseo orizzontale medio è significativamente maggiore nei gruppi con membrana rispetto al gruppo controllo senza membrana. L’esposizione impianto/membrana ha portato a una significativa perdita di altezza ossea. Questo caso clinico documenta l’efficacia della SBA nella rigenerazione dell’osso di supporto implantare perso. Questa può essere applicata come una tecnica sicura e predicibile, a patto che il posizionamento dell’impianto sia adeguato per la rigenerazione ossea. Il fatto che si sia verificata una parziale recessione può potenzialmente essere attribuito alla necessità di utilizzo di una guarigione non sommersa che espone la parti più coronali alla cavità orale. Gli ulteriori risultati del successivo tentativo di correggere le discrepanze del tessuto molle devono ancora pervenire, ma il tentativo di salvare gli impianti, che era la preoccupazione principale della paziente, ha avuto successo. Questo caso evidenzia anche l’importanza di una pianificazione del trattamento adeguata e accurata, così che il soggetto non debba sottoporsi a diverse terapie di recupero. In conclusione, questo caso indica che, dopo il carico, l’innesto a blocco di osso autogeno può riassorbirsi nel tempo.
La tecnica Sandwich che utilizza un approccio di innesto a strati può essere utilizzata in modo predicibile per rigenerare l’osso di supporto perso intorno agli impianti dentali. Sono necessari studi più ampi con un campione maggiore per validare questi risultati.
Ringraziamenti/Acknowledgments
Questo lavoro è stato parzialmente supportato dall’University of Michigan Periodontal Graduate Student Research Fund.
This paper was partially supported by the University of Michigan Periodontal Graduate Student Research Fund.
Corrispondenza/Correspondence
Hom-Lay Wang
Department of Periodontics and Oral Medicine
University of Michigan, School of Dentistry
1101 N. University, Ann Arbor, MI 48109-1078
Tel. 734-763-3383
Victor Thomas Mueller1
Hom-Lay Wang2
1Resident, Specialista in Parodontologia, Scuola di Odontoiatria, University of Michigan, Ann Arbor, MI, USA
2Professore e Direttore del Corso di Parodontologia,
Reparto di Parodontologia & Medicina Orale, Scuola di Odontoiatria, University of Michigan, Ann Arbor, MI, USA
2. Zitzmann NU, Krastl G, Hecker H, Walter C, Weiger R. Endodontics or implants? A review of decisive criteria and guidelines for single tooth restorations and full arch reconstructions. Int Endod J 2009;42:757-774.
3. Chiapasco M, Zaniboni M, Boisco M. Augmentation procedures for the rehabilitation of deficient edentulous ridges with oral implants. Clin Oral Implants Res 2006;17 Suppl 2:136-159.
4. Fiorellini JP, Nevins ML. Localized ridge augmentation/preservation. A systematic review. Ann Periodontol 2003;8:321-327.
5. Park SH, Wang HL. Mucogingival pouch flap for sandwich bone augmentation: technique and rationale. Implant Dent 2005;14:349-354.
6. Misch CM, Misch CE, Resnik RR, Ismail YH. Reconstruction of maxillary alveolar defects with mandibular symphysis grafts for dental implants: a preliminary procedural report. Int J Oral Maxillofac Implants 1992;7:360-366.
7. Misch CM. Comparison of intraoral donor sites for onlay grafting prior to implant placement. Int J Oral Maxillofac Implants 1997;12:767-776.
8. Weibull L, Widmark G, Ivanoff CJ, Borg E, Rasmusson L. Morbidity after chin bone harvesting- a retrospective long-term follow-up study. Clin Implant Dent Relat Res 2009;11:149-157.
9. Gapski R, Wang HL, Misch CE. Management of incision design in symphysis graft procedures: a review of the literature. J Oral Implantol 2001;27:134-142.
10. Burchardt H, Enneking WF. Transplantation of bone. Surg Clin North Am 1978;58:403-427.
11. Burchardt H. The biology of bone graft repair. Clin Orthop Relat Res 1983;174:28-42.
12. Hunt DR, Jovanovic SA. Autogenous bone harvesting: a chin graft technique for particulate and monocortical bone blocks. Int J Periodontics Restorative Dent 1999;19:165-173.
13. Wang HL, Misch C, Neiva RF. “Sandwich” bone augmentation technique: rationale and report of pilot cases. Int J Periodontics Restorative Dent 2004;24:232-245.
14. Byun HY, Wang HL. Sandwich bone augmentation using recombinant human platelet-derived growth factor and beta-tricalcium phosphate alloplast: case report. Int J Periodontics Restorative Dent 2008;28:83-87.
15. Park SH, Lee KW, Oh TJ, Misch CE, Shotwell J, Wang HL. Effect of absorbable membranes on sandwich bone augmentation. Clin Oral Implants Res 2008;19:32-41.