Riassunto
Una programmazione pre-chirurgica scorretta e una gestione del sito implantare altrettanto poco curata possono portare a inconvenienti quali risultati finali poco predicibili dal punto di vista funzionale e anche estetico. In questi casi sempre più frequentemente ci si trova di fronte alla gestione di casi complessi in cui ci si deve confrontare con impianti di diverse tipologie posizionati in tempi diversi. Nell’ambito del trattamento implanto-protesico, queste situazioni, ancor più di altre, richiedono la corretta gestione dell’intero piano di trattamento, cercando di ovviare agli inconvenienti affinché si ottenga un risultato estetico e funzionale ottimale, soprattutto nelle zone ad alta esigenza estetica. La presenza di problemi a livello dei tessuti peri-implantari spesso provocano una serie di deficit dei tessuti duri e molli, che devono essere risolti attraverso delle manovre di rigenerativa tissutale e aumento dei tessuti molli. Diverse sono le metodiche descritte in letteratura inerenti le procedure di incremento dei tessuti duri pre-implantari in caso di atrofie alveolo mascellari1,2. In alcuni casi tali procedure prevedono l’utilizzo di membrane non-riassorbibili rinforzate in titanio per l’aumento verticale della cresta edentula. Anche la gestione dei tessuti molli è ben documentata in letteratura; infatti, mediante l’utilizzo di tecniche di chirurgia muco-gengivale è possibile incrementare lo spessore di gengiva cheratinizzata peri-implantare migliorando l’estetica e la salute dei tessuti molli. Tali metodiche comprendono anche l’utilizzo di innesti epitelio-connettivali prelevati dal palato3,4. Il caso clinico preso in esame descrive l’analisi, la programmazione e l’esecuzione di un piano di trattamento complesso. Dall’iniziale situazione implanto-protesica presente sono stati eseguiti sia interventi di rigenerativa ossea tramite GBR in zona retro-mascellare e l’inserimento dilazionato di 3 impianti, che interventi con tecniche di chirurgia plastica peri-implantare per l’aumento della quantità di mucosa cheratinizzata durante la seconda fase chirurgica sia nei nuovi siti implantari che nei vecchi. L’unione delle due tecniche ha permesso l’ottenimento di un’architettura tissutale armonica e di un’adeguata presenza di gengiva cheratinizzata e la risoluzione in modo soddisfacente della riabilitazione implanto-protesica.

Il perfezionamento delle tecniche di rigenerazione ossea in questi ultimi anni ha permesso la finalizzazione di interventi di implantologia osteointegrata in casi di gravi atrofie dei processi alveolari in senso verticale e trasversale con la possibilità di sopperire a minus ossei non particolarmente favorevoli per l’inserimento di impianti. Nyman e Karring nei primi anni ottanta descrissero per primi i concetti di rigenerazione ossea5,6.
Partendo dagli studi di questi due autori, che focalizzarono la loro attenzione in particolar modo sulla rigenerazione del legamento parodontale, venne affinata da Dahlin et al.7, in alcuni studi su animale, la tecnica rigenerativa elettiva per il tessuto osseo definita dall’ormai diffuso acronimo GBR. Nel corso degli anni successivi si passò dalla comprensione totale dei principi biologici che regolano tale processo alla descrizione accurata delle tecniche chirurgiche usate in GBR sia per ottenere un incremento osseo orizzontale (Buser 1990)1, necessario in caso di deiscenze, fenestrazioni e riabilitazioni protesiche inappropriate, sia per ottenere un incremento osseo in senso verticale (Simion 1994)8 tale da evitare la lesione di strutture anatomiche importanti e di avere riabilitazioni protesicamente corrette. Se in un primo momento l’attenzione dei ricercatori si è focalizzata sulla possibilità di inserire e di mantenere gli impianti nel tessuto osseo, negli ultimi tempi la richiesta e l’esigenza di avere un risultato oltre che funzionale anche estetico ha portato a un’analisi più accurata della gestione dei tessuti molli fondamentali per l’estetica della riabilitazione. Risulta così importante valutare attentamente la quantità di mucosa cheratinizzata peri-implantare, come la presenza delle papille interdentali e lo spessore dei tessuti molli vestibolari; proprio quest’ultimo aspetto viene affrontato nel caso di seguito descritto nel quale la necessità di incrementare i tessuti molli in una seconda fase chirurgica ha fatto optare per una tecnica di innesto epitelio-connettivale prelevato dal palato che permettesse un aumento di spessore dei tessuti donando un aspetto più naturale ed estetico9-11. Scopo del seguente case-report è quello di descrivere come una possibile associazione tra tecniche chirurgiche per la gestione dei tessuti duri e molli in una situazione di deficit sia osseo che muco-gengivale possa permettere l’ottenimento di una discreta estetica e soddisfazione del paziente anche in casi complessi dove risultano necessarie correzioni su dei piani di trattamento in precedenza eseguiti.
La particolarità del presente caso clinico è la presenza di impianti già inseriti, alcuni dei quali mantenuti per il piano di trattamento finale e altri espiantati con inserimento di nuovi impianti con tecniche di rigenerativa ossea e trattamento dei tessuti molli.
Materiali e metodi
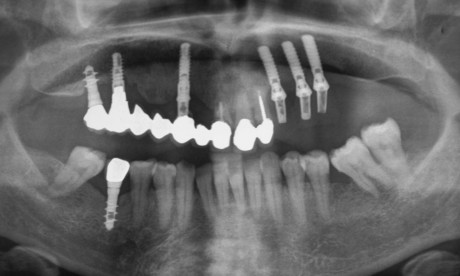
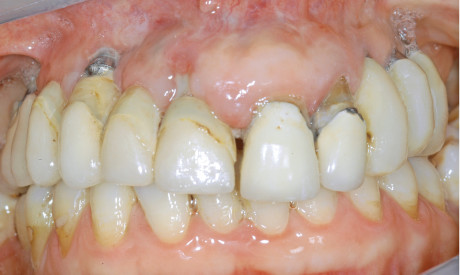
La paziente PA, di anni 49, non fumatrice, in buone condizioni di salute generale, si è presentata alla nostra osservazione con una riabilitazione protesica fissa supportata da impianti e da elementi dentari 1.1, 2.1, 2.2 (figure 1 e 2). All’esame obiettivo la paziente mostrava un grave quadro di peri-implantite in zona 1.6 e 1.7, una parodontopatia agli elementi dentari 1.1, 2.1 e 2.2, una mobilità della protesi da 1.7 a 1.1 e una condizione di igiene orale non adeguata. La severa situazione clinica era confermata dalle indagini radiologiche effettuate (ortopantomografia e tomografia computerizzata). Dopo aver eseguito la preparazione iniziale e le terapie d’urgenza, è stato eseguito lo studio preliminare del caso tramite ceratura diagnostica e sono state prospettate al paziente le differenti possibilità terapeutiche.
Di comune accordo, si è deciso di procedere con la bonifica degli elementi dentali residui superiori, l’estrazione degli impianti presenti in zona 1.6 e 1.7 e una riabilitazione protesica fissa supportata da impianti osteointegrati.
Contestualmente alle estrazioni, è stato eseguito un primo provvisorio utilizzando come supporto gli impianti esistenti (zona 1.3, 2.3, 2.4, 2.5) (figure 3 e 4). La paziente è stata inoltre inserita in un ciclo di mantenimento di una corretta salute parodontale. Dopo aver atteso 50 giorni dalla bonifica effettuata (figura 5), si è proceduto con l’intervento di rigenerazione ossea verticale a livello del primo quadrante.
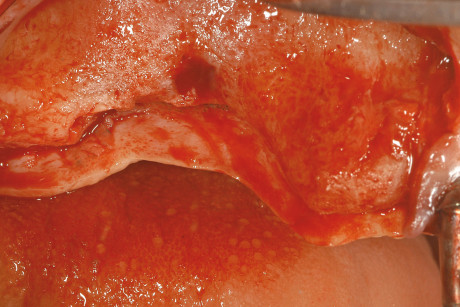
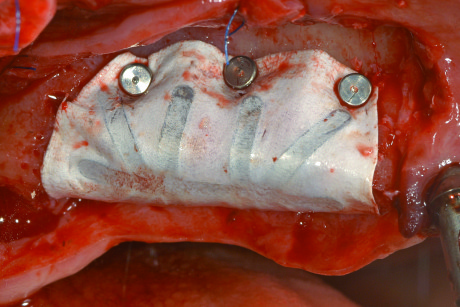
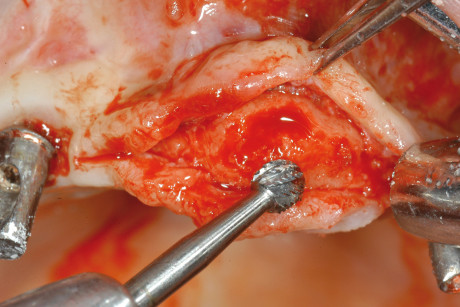
La procedura standard utilizzata in questo tipo di rigenerazione prevede l’utilizzo di membrane non riassorbibili in e-PTFE (politetrafluoretilene) rinforzate in titanio (Gore-Tex membrane, W.L. Gore, Flagstaff, AZ, USA) in associazione a innesto osseo autologo/eterologo (Bio-Oss, Geistlich, Wolhusen, Svizzera) in rapporto di 1/1, con inserimento implantare contestuale o differito. Data la grave atrofia si è deciso di effettuare un intervento in 2 fasi, con inserimento implantare a rigenerazione ossea avvenuta. È stato allestito un lembo trapezoidale mucoperiosteo con incisioni di rilasciamento vestibolari. Alzato il lembo delicatamente per mantenerne l’integrità, è stato effettuato un curettage accurato della cresta ossea per eliminare eventuali residui di tessuto periostale ancora presenti (figura 6). Una tending screw è stata posizionata in cresta per sostenere la membrana ed è stato effettuato il prelievo di osso autologo dal medesimo sito chirurgico mediante l’utilizzo di un bone scraper (Safescraper, Meta C.G.M., Reggio Emilia, Italia). La membrana non riassorbibile in e-PTFE è stata adattata al sito chirurgico e fissata palatalmente mediante 2 viti di fissaggio trans corticali; in seguito è stato compattato in sede l’innesto osseo e la membrana è stata fissata anche sul lato vestibolare (figura 7). Sono state effettuate delle incisioni di rilascio periostali allo scopo di permettere la copertura della membrana senza tensioni del lembo. La sutura è stata eseguita con filo in Goretex (Gore-Tex membrane, W.L. Gore, Flagstaff, AZ, USA) e sono stati utilizzati punti a materassaio orizzontali alternati a punti singoli.
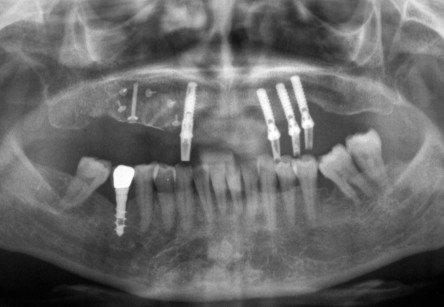
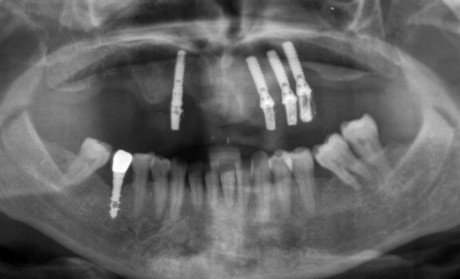
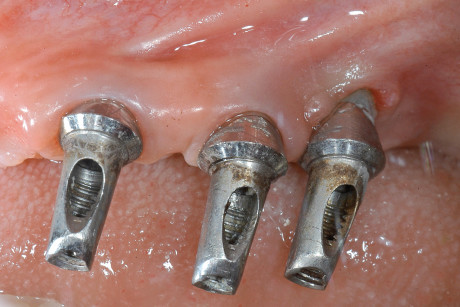
La paziente è stata sottoposta a una profilassi antibiotica dal giorno precedente l’intervento e per i 6 giorni successivi (amoxicillina 750 mg+acido clavulanico 250 mg 2 volte al dì; Augmentin, GlaxoSmithKline, Regno Unito). Il trattamento farmacologico post-chirurgico ha compreso anche l’utilizzo di farmaci antinfiammatori per 3 giorni (Chetoprofene 50 mg 2 volte al dì; Orudis, Aventis Pharma, Germania) e sciacqui con un collutorio a base di clorexidina gluconato 0,2%. Il decorso post-operatorio è avvenuto nella norma senza che fossero riscontrate esposizioni precoci della membrana. A distanza di 24 settimane (figura 8), è stato effettuato il rientro chirurgico per la rimozione della membrana13-15 e l’inserimento implantare (figura 9). Sono stati posizionati degli impianti tipo Astra (Astra Tech AB, Mölndal, Svezia) con superficie Osseospeed. Le 3 fixture sono state inserite in maniera protesicamente guidata mediante l’utilizzo di una dima chirurgica in zona 14-15-16 (figura 10).
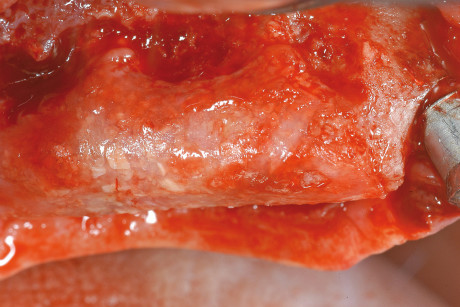
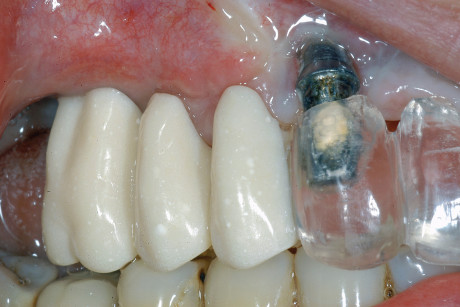
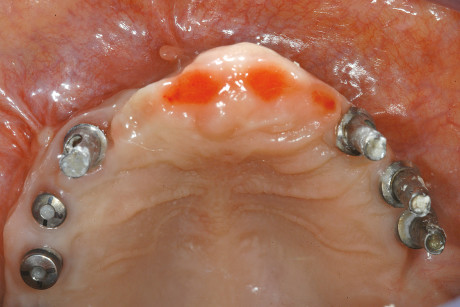
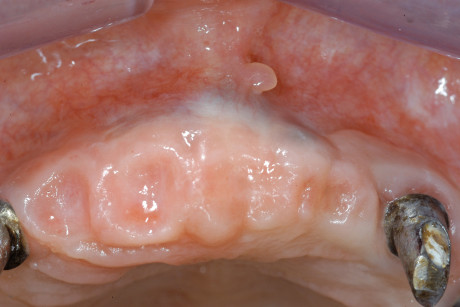
Dopo 3 mesi circa, in seguito al controllo radiografico (figura 11), è stata eseguita la riapertura degli impianti tramite un lembo a riposizionamento apicale, data la discreta quantità di mucosa cheratinizzata ed è stato posizionato un ponte provvisorio sugli impianti 14-15-16. A questo punto, prima di procedere con la riabilitazione protesica definitiva, si è deciso, in accordo con la paziente, di eseguire un intervento di CPP (Chirurgia Plastica Peri-implantare) in zona 1.3 e una osteoplastica riduttiva in zona 1.2-1.1-2.1-2.2. Questi interventi si rendevano necessari per correggere i vari slivellamenti delle parabole del gruppo frontale e per cercare di mascherare parte del collo implantare dell’impianto in posizione 13.

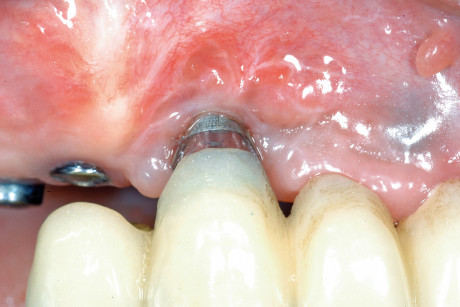
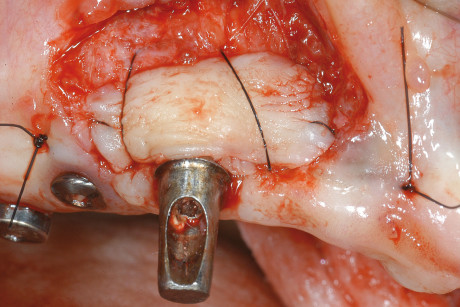
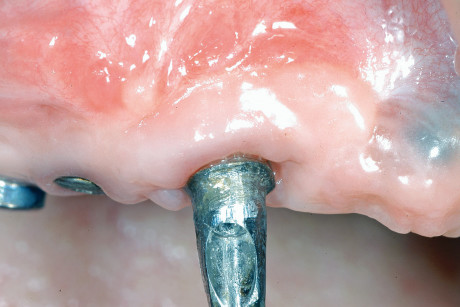
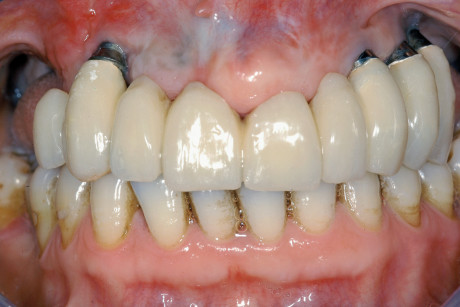
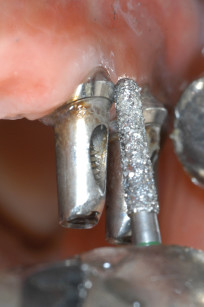
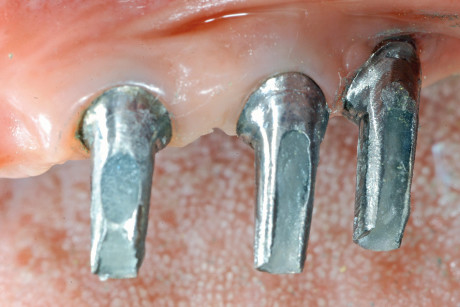
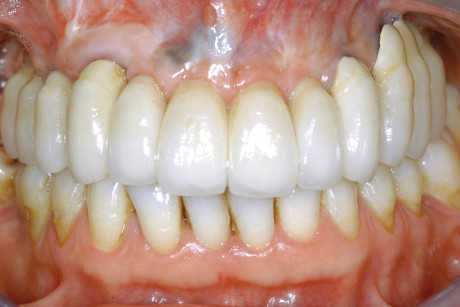
L’intervento di CPP è consistito nel prelevare un innesto epitelio-connettivale dal palato e, tramite tecnica bilaminare, posizionarlo in zona 1.3 (figure 12-14). La sede chirurgica è stata protetta da un impacco parodontale allo scopo di difendere la ferita dai traumi e diminuire il più possibile il discomfort del paziente. L’ostectomia è stata eseguita tramite strumenti rotanti e pinze ossivore con il fine di ridurre l’eccessiva bozza vestibolare (figure 15-17). Dopo 20 giorni si è deciso di posizionare un secondo provvisorio da 13 a 25, previa preparazione degli abutment degli impianti già presenti. Tale preparazione a fresa rotante sotto abbondante irrigazione è stata necessaria per cercare di modificare abutment presenti, visto le scorrette inclinazioni degli impianti che abbiamo deciso di mantenere (figure 18-20). A 3 mesi dal posizionamento dei provvisori, la riabilitazione protesica è stata finalizzata tramite due protesi fisse cementate in oro-ceramica sugli impianti Astra in zona 14-15-16 e sugli impianti già presenti da 13 a 25 (figure 21 e 22).
Risultati e conclusioni
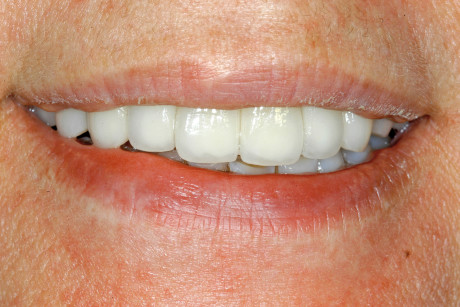
Al giorno d’oggi sempre più frequentemente ci si trova di fronte alla gestione di casi complessi in cui ci si deve confrontare con impianti di diverse tipologie posizionati in tempi diversi. Questo caso clinico, tramite l’uso di tecniche rigenerative ossee e gengivali, ha permesso di ottenere una discreta estetica e funzione, ma soprattutto una notevole soddisfazione da parte del paziente. La corretta esecuzione della tecnica rigenerativa ossea verticale guidata ha permesso un incremento dimensionale dei tessuti duri tale da consentire l’inserimento di impianti osteointegrati di dimensioni standard in posizioni dove, a causa della marcata atrofia, la presenza di strutture anatomiche importanti avrebbe reso impossibile la preparazione del sito implantare; a conferma della letteratura sulla rigenerazione ossea guidata2,12-14, si è ottenuto in un periodo di circa 6 mesi la formazione di tessuto osseo clinicamente valido, integrato perfettamente con la superficie implantare, come confermato dalla stabilità primaria al momento del secondo step chirurgico, e morfologicamente simile alla cresta alveolare. L’esecuzione di tale tecnica chirurgica permette dunque da un lato un risultato funzionale, proprio per la possibilità di inserire impianti di dimensioni standard e di realizzare manufatti protesici con rapporti impianto corona adeguati, e dall’altro la possibilità di ottenere un soluzione riabilitativa maggiormente estetica. In combinazione all’incremento dei tessuti duri è stato eseguito un intervento di chirurgia plastica gengivale mediante tecnica bilaminare; ciò ha permesso un notevole aumento della banda di gengiva cheratinizzata peri-implantare tale da ottenere un oggettivo miglioramento dell’estetica della riabilitazione, oltre a permettere un più semplice mantenimento della salute dei tessuti molli grazie a un’igiene orale facilitata. Possiamo quindi concludere che la combinazione delle due tecniche di GBR e di incremento della banda di gengiva cheratinizzata mediante innesto gengivale libero ha permesso la ricostituzione di un’architettura tissutale armonica funzionalmente valida ed esteticamente soddisfacente.
Corrispondenza
Dottor Stefano Speroni
studio@stefanosperoni.com
bibliografia
1. Buser D, Bragger U, Lang NP, Nyman S. Regeneration and enlargement of jaw bone using guided tissue regeneration. Clin Oral Implants Res 1990;Dec;1(1):22-32.
2. Simion M, Fontana F, Rasperini G, Maiorana M. Vertical ridge augmentation by e-PTFE membrane and a combination of intraoral autogenous bone graft and deprotenized anorganic bovine bone (Bio Oss). Clin Oral Implants Res 2007 Oct;18(5):620-29.
3. Sclar AG. Soft tissue and Esthetic Considerations in Implant therapy. Rho, Milano: Quintessenza Edizioni 2003;1:2-9.
4. El Salam El Askary A. A multidisciplinary approach to enhance implant esthetics: case report. Implant Dent 2003;12(1):18-23.
5. Nyman S, Karring T, Linde J, Planten S. Healing following implantation of periodontitis affected roots into gingival connective tissue. J Clin Periodontol 1980;7:394-401.
6. Maiorana C, Beretta M, Cremonesi S, Fontana F, Redemagni M, Speroni S. Incremento osseo nelle aree estetiche con biomateriali. Milano: Italia Press Edizioni, 2010.
7. Dahlin C, Linde A, Gottlow J & Nyman S. Healing of bone defects by guided tissue regeneration. Plastic Reconstructive Surgery 1988;81:672-676.
8. Dahlin C, Sennerby L, Lekholm U, Linde A, Nyman S. Generation of new bone around titanium implants using a membrane technique: an experimental study in rabbits. Int J Oral Maxillofacial Implants 1989;4:19-25.
9. Simion M, Trisi P, Piattelli A. Vertical ridge augmentation using a membrane technique associated with osseointegrated implants. Int J of Period & Resto Dentistry;14:199-215.
10. Strubb J, Gaberthuel T, Grunder U. The role of attached gengiva in the health of peri-implant tissue in dogs-part. Clinical findings. Int J Periodont Rest Dent 1991;11:317-333.
11. Rapley JW, Mills MP, Wylam J. Soft tissue management during implant maintenance. JPRD 1992;12:373.
12. Maiorana C, Speroni S. Soft tissue management at second surgery. In: Santoro F, Maiorana C (eds). Advanced osseointegration. Milano: RC libri, 2004:261-6.
J13. ovanovic SA, Schenk RK, Orsini M, Kenney EB. Supracrestal bone formation around dental implants: an experimental dog study. Int J Oral Maxillofac Implants 1995 Jan-Feb;10(1):23-31.
14. Simion M, Jovanovic SA, Trisi P, Scarano A, Piattelli A. Vertical ridge augmentation around dental implants using a membrane technique and autogenous bone or allografts in humans. Int J Period Rest Dent 1998;18:8-23.
15. Parma-Benfenati S, Tinti C, Albrektsson T, Johansson C. Histological evaluation of guided vertical ridge augmentation around implants in humans. Int J Period Rest Dent 1999;19(5):425-37.





