Riassunto
La chirurgia in genere è un trattamento invasivo che espone il paziente operato a rischio infettivo. La chirurgia orale è spesso eseguita a livello ambulatoriale, dove l’aspetto anamnestico viene talvolta sottovalutato dagli operatori. Fortunatamente la maggior parte dei pazienti che si sottopongono a interventi di chirurgia orale è sana, perciò sono rari gli eventi infettivi avversi. Esistono tuttavia situazioni in cui la positività anamnestica ad alcune malattie sistemiche di vario tipo e gravità può esporre il paziente a un aumentato rischio di infezione non solo locale ma di diffusione anche sistemica, che espone al rischio di gravi complicanze, anche quoad vitam. La prevenzione di complicanze sistemiche infettive post-operatorie avviene mediante un’attenta anamnesi patologica allo scopo di valutare le condizioni dello stato di salute generale attuale e pregresso dei pazienti. Uno strumento valido per l’indagine anamnestica è l’utilizzo di moduli pre-stampati compilati dallo stesso paziente, ma le informazioni ottenute devono sempre essere discusse e approfondite dall’operatore. La conoscenza delle principali correlazioni tra patologie sistemiche congenite e acquisite e rischio infettivo può aiutare il chirurgo orale al fine di predisporre adeguati protocolli terapeutici e profilattici nonché pilotare la scelta tra interventi in ambito ambulatoriale o in ambiente protetto. La conoscenza delle patologie sistemiche che aumentano il rischio d’infezione, oltre a proteggere il paziente, è importante per la tutela dell’operatore in caso di contenzioso medico-legale. Il lavoro dai noi svolto offre una sintetica descrizione dell’eziopatogenesi delle principali patologie sistemiche che possono aumentare il rischio di infezione dopo interventi di chirurgia orale e delle indicazioni su come ridurre l’incidenza di queste complicanze.
Summary
Oral surgery: risk of infection associated with systematic diseases
Surgery is an invasive treatment that could cause infective complications to the patients. Oral surgery inteventions are often performed in private practices: nonetheless, the surgeon should always investigate the medical history of every patients to evaluate the conditions that can determine an augmented risk of post-operative infective complications. Sometimes these evaluations are not performed and the relevance of these complications is underestimated by the operators. However, post-operative infectious complications are quite rare due to the fact the majority of patients are healthy and in good general conditions. Anyway, some patients can have a positive history for conditions or diseases that can influence the post-operative complications and risks: these aspects not diagnosed might lead to serius infectious complications, even quoad vitam. The knowledge of major systemic deseases which might create an infection risk, and a correct therapeutic protocol to reduce this type of risk are the most important security measures for the patients’ health. Aim of study is to evaluate the major deseases might which create an infection risk and to present a protocol to reduce this type of complications.
Malattie del sistema cardiovascolare
Trapianto di cuore
Dopo il trapianto di cuore i pazienti vengono trattati con farmaci immunosoppressori (ciclosporina, azatioprina, corticosteroidi ecc.) allo scopo di ridurre le possibiiltà di rigetto dell’organo1-3: ne consegue che i soggetti possiedono un sistema immunitario deficitario che li rende più suscettibili alle infezioni in caso di interventi di chirurgia orale4,5. Interventi di chirurgia orale in questi pazienti devono pertanto tenere conto dell’aumentato rischio infettivo e comportarsi di conseguenza: si rimanda al capitolo delle immunodeficienze acquisite per l’approfondimento dell’argomento.
Malattie dell’emostasi
Porpora trombocitopenica idiopatica
È una trombocitopenia di origine autoimmune con diminuzione del numero di piastrine sotto i 100 x 109/l. Essendo di origine autoimmune, è necessario ridurre la risposta immunitaria del paziente con una terapia corticosteroidea e, nei casi più gravi, si rende necessaria una splenectomia; ciò predispone alle infezioni e in caso di interventi di chirurgia orale si rende necessaria una profilassi antibiotica pre-intervento6-8.
Teleangectasia emorragica ereditaria (Sindrome di Osler-Rendu-Weber)
Malattia a trasmissione autosomica dominante caratterizzata da teleangectasie della pelle e di tutte le mucose. La fragilità dei vasi provoca tendenza al sanguinamento che può portare ad anemia ferro-carenziale. Questa patologia può associarsi a deficit di IgA e a morbo di von Willebrand: le procedure che inducono batteremia possono causare infezioni. Nei pazienti affetti da questa patologia è sempre indicata una profilassi antibiotica pre-intervento9,10.
Anemie
Anemia aplastica
È una pancitopenia causata dalla presenza di midollo osseo non funzionante. È una malattia rara caratterizzata da anemia normocromica, normocitica o macrocitica refrattaria, leucopenia e trombocitopenia. Tra le cause più comuni sembrano esserci alcune sostanze chimiche come farmaci e benzene; il trattamento consiste nel trapianto di midollo osseo. I soggetti affetti da questa patologia hanno un’alta tendenza all’emorragia e sono più suscettibili alle infezioni11-13.
Trapianto di midollo osseo
È sempre più adottato nel trattamento dell’anemia aplastica, delle leucemie e di altre emopatie maligne o di alcuni difetti genetici. I pazienti devono essere preparati al trapianto con la soppressione della risposta immunitaria. Ne consegue che tutti questi soggetti devono essere considerati come immunodepressi14,15.
Aplasia della serie rossa
Rara malattia congenita o acquisita; in quest’ultimo caso può essere associata a un timoma o a candidosi muco-cutanea cronica. I pazienti necessitano di trasfusioni di sangue periodiche e presentano un elevato rischio di infezione da parte dei virus epatici e HIV16.
Anemia da infiltrazione midollare
La sostituzione del midollo ematopoietico da parte di cellule anormali causa anemia normocitica e spesso leucopenia o trombocitopenia. Il trattamento chirurgico può essere complicato dalla presenza di un’elevata suscettibilità alle infezioni e all’emorragia13.
Disordini falciformi
In questi casi gli eritrociti presentano un’alterazione dell’emoglobina che diventa meno “abile” nel veicolare l’ossigeno. Avviene una ridotta ossigenazione del sangue che determina un’alterazione della morfologia degli eritrociti che assumono una forma a falce; queste cellule hanno una sopravvivenza ridotta e si ammassano nei piccoli vasi in modo da ostacolare il normale flusso sanguigno. In questi pazienti le infezione e le trombosi sono le più comuni cause di morte17.
Talassemie
Sono emopatie caratterizzate da una ridotta sintesi di una o più catene globiniche. A causa di una ridotta produzione di emoglobina, le emazie appaiono ipocromiche e microcitiche. Si ha una iperproduzione di catene globiniche non patologiche che precipitano negli eritrociti e causano aumentata fragilità ed emolisi. La splenectomia può essere richiesta per il trattamento di questa patologia ed è associata a una riduzione della risposta immunitaria; è necessario pertanto effettuare una profilassi antibiotica prima di ogni procedura chirurgica18,19.
Malattie neoplastiche
Leucemie
Malattie potenzialmente letali in cui si verifica la proliferazione neoplastica dei globuli bianchi ematici associata a specifiche mutazioni genetiche, delezioni e translocazioni. Le cellule neoplastiche sono normalmente cellule staminali linfoidi o mieloidi e la classificazione è essenziale poiché i vari tipi di leucemia rispondono diversamente al trattamento.
Nelle leucemie acute i progenitori dei leucociti (blasti) vengono rilasciati nel circolo ematico. Rappresentano il 2% di tutte le malattie neoplastiche e la diagnosi viene effettuata tramite emocromo con formula leucocitaria, vetrino su sangue periferico e biopsia midollare. La chirurgia orale in questi pazienti andrebbe procrastinata alla fase di remissione della malattia poiché esiste un elevato rischio di emorragia e di infezione; per ogni tipo di trattamento è necessaria una profilassi antibiotica fino a completa guarigione della ferita20. Nelle leucemie croniche le cellule anormali conservano la maggior parte delle caratteristiche morfologiche dei loro corrispondenti normali. La leucemia linfocitica cronica è la più comune e spesso viene diagnosticata casualmente dato che può anche essere asintomatica.
La leucemia mieloide cronica è caratterizzata dalla proliferazione di cellule mieloidi nel midollo osseo e nel sangue periferico. La prognosi delle leucemie croniche è favorevole rispetto a quelle acute. Anche questi pazienti sono ad alto rischio di infezioni e sanguinamento perciò è utile eseguire una profilassi antibiotica. I farmaci per la cura della leucemia cronica possono causare complicanze orali come l’iperplasia gengivale21-23.
Sindromi mielodisplasiche (pre-leucemiche)
Gruppo di disordini delle cellule staminali caratterizzati dalla soppressione di una o più linee nel midollo osseo. Sebbene il midollo sia inizialmente attivo è presente una eritrodispoiesi. I pazienti mostrano neutropenia, anemia macrocitica e/o trombocitopenia; il decesso può avvenire per danno midollare o leucemia acuta. La chirurgia orale può essere complicata dall’aumentata tendenza al sanguinamento, neutropenia e suscettibilità alle infezioni24,25.
Sindrome ipereosinofilia
Rara, si presenta ipereosinofilia in assenza di malattie allergiche, proliferazione delle cellule T o infezioni parassitiche26.
Policitemia rubra vera
È un disordine mieloproliferativo e consiste in una espansione della popolazione dei globuli rossi che può essere primaria e idiopatica o più facilmente secondaria. Il numero eccessivo di globuli rossi può condurre a sindrome da iperviscosità, trombosi, ictus e infarto del miocardio. Questa patologia viene trattata con chemioterapia, perciò il paziente sarà immunodepresso a causa del trattamento, con tutte le implicazioni del caso per la chirurgia orale (come vedremo nel paragrafo specifico per la chemioterapia) 27.
Mieloma multiplo
Neoplasia disseminata delle plasmacellule; inizialmente si verifica una produzione anomala di immunoglobuline sieriche che viene evidenziata con i routinari esami ematochimici e delle proteine del siero. Possono passare alcuni anni prima che avvenga la proliferazione neoplastica delle plasmacellule nel midollo osseo e il relativo rilascio di citochine che causano i sintomi della malattia, come il dolore e la distruzione ossea. Le immunoglobuline anormali hanno una ridotta capacità anticorpale e non sono in grado di proteggere l’organismo dalle infezioni. La chirurgia orale viene inoltre complicata dalla tendenza dei soggetti alle emorragie28.
Plasmacitoma solitario (mieloma localizzato)
Si forma raramente nelle ossa mascellari o nei tessuti molli circostanti. In genere non si verifica una produzione anomala di immunoglobuline anche se i livelli sono più bassi. I pazienti sono sottoposti a radioterapia mentre la chemioterapia non è efficace. Questi soggetti negli anni possono sviluppare un mieloma multiplo (si rimanda al paragrafo specifico “mieloma multiplo”)27.
Linfomi
Gruppo non comune di tumori solidi maligni. I linfomi originano nei linfonodi o nel tessuto extra-linfonodale in qualsiasi parte del corpo. La caratterizzazione immunologica della linea cellulare (definita forma Hodgkin e non Hodgkin) e l’estensione della malattia determinano il trattamento e la prognosi. La malattia di Hodgkin costituisce il 40% dei linfomi e sembra originare dalle cellule della serie monocitica-istiocitica. Avviene un progressivo coinvolgimento del tessuto linfonodale, spesso a partenza dal collo; i linfonodi aumentano di volume, sono delimitati, di consistenza elastica e possono comprimere altri organi o dotti. La funzione immunitaria cellulo-mediata è compromessa e pertanto i pazienti sono a rischio di infezioni virali e funginee. Il trattamento prevede radioterapia e chemioterapia con tutte le conseguenze del caso.
I linfomi non-Hodgkin hanno prognosi infausta; sembrano derivare dalle cellule B con predilezione dei linfonodi del tratto gastro-intestinale (linfonodi mesenterici) e del SNC (linfonodi del midollo osseo) anche se la prima manifestazione avviene a livello dei linfonodi cervicali. Dato che questi linfomi possono disseminarsi velocemente i pazienti sono trattati con chemioterapia multipla e nella fase iniziale con radioterapia. I pazienti hanno un elevato rischio di infezione e un’alta tendenza al sanguinamento29,30.
Istiocitosi delle cellule di Langerhans (granuloma eosinifilo solitario e multifocale)
Sono tumori o lesioni simil-tumorali delle cellule di Langerhans che sono la controparte dei macrofagi. Esistono tre varianti principali della malattia: il granuloma eosinifilo solitario, quello multifocale e la malattia di Letterer-Siwe. Queste patologie hanno molte correlazioni con la cavità orale come ad esempio l’insorgenza di grave parodontopatia e perdita di tessuto osseo. I pazienti vengono sottoposti a radioterapia delle regioni orali e peri-orali e a chemioterapia con cortisonici e farmaci citotossici; ne consegue che è aumentata in modo rilevante la suscettibilità alle infezioni31.
Malattie respiratorie
Bronchiectasia
Con questo termine si intende la dilazione e la distensione dei bronchi, associata a iperproduzione e ristagno dell’espettorato che causa infezioni ricorrenti delle basse vie aeree. È spesso il risultato di un danno alle vie respiratorie provocato da morbillo, pertosse, bronchiolite o infezione da adenovirus32.
Malattie dell’apparato digerente
Sindrome di Sjogren
È una esocrinopatia autoimmune che spesso rientra in un quadro multi-sistemico. Quando avviene un’associazione tra xerostomia e cheratocongiuntivite secca si definisce “sindrome secca” o “sindrome di Sjogren primaria”; quando i sintomi precedenti sono associati ad artrite reumatoide e meno frequentemente ad alcune collagenopatie si definisce “sindrome di Sjogren” o “sindrome di Sjogren secondaria”. Questi pazienti sono più suscettibili alle infezioni odontostomatologiche33.
Malattie dell’apparato gastrointestinale
Pancreatiti
La pancreatite acuta può essere promossa da diverse cause come l’alcolismo e le infezioni virali che provocano un’alterazione funzionale degli acini ghiandolari con l’attivazione di enzimi che causano necrosi locale ed effetti sistemici quali dolore e shock. Tendono a risolversi in pochi giorni ma le pancreatiti fulminanti sono molto debilitanti. La pancreatite cronica ha una eziologia simile alla pancreatite acuta e determina un’atrofia degli acini e il deterioramento delle funzioni esocrine ed endocrine. Il paziente affetto da pancreatite è soggetto a sanguinamento a causa del malassorbimento di vitamina K e al diabete mellito, perciò il rischio d’infezione è sensibilmente aumentato34.
Tumori pancreatici
È avvenuto un incremento dell’incidenza di questa malattia nella popolazione generale. È la neoplasia maligna a prognosi più infausta e di solito origina dalla testa del pancreas. Provoca ostruzioni biliari, pancreatiti e diabete mellito. I pazienti sono affetti da maggior sanguinamento e aumentato rischio di infezioni35.
Malattie epatiche
Cirrosi
È l’esito tardivo di un danno epatico parenchimale capace di indurre fibrosi, degenerazione nodulare e alterazione dell’organizzazione vascolare. La cirrosi è una reazione non specifica a una varietà di fattori e spesso è una conseguenza delle epatiti B e C. I sintomi della malattia sono conseguenza del danno epatico e dell’ipertensione portale. Questi pazienti sono soggetti a emorragie in vari distretti e a diabete mellito. Il trattamento prevede l’utilizzo di farmaci come l’interferone, steroidei o immunosoppressori, quindi i pazienti sono più soggetti alle infezioni durante la terapia chirurgica36.
Danno epatico da farmaci e sostanze chimiche
Molte sostanze chimiche e l’alcool possono indurre danno epatico. Il danno può essere dose-dipendente o essere la conseguenza di una reazione immunologica. I pazienti soffrono di complicanze simili a quelle citate per la cirrosi epatica37.
Trapianto di fegato
È sempre più utilizzato per il trattamento di pazienti con epatopatia in stadio terminale. I pazienti soffrono delle conseguenze causate dal loro stato di immunosoppressione38.
Malattie della cute
Sclerosi tuberosa (malattia di Bourneville)
Malattia autosomica dominante caratterizzata da epilessia, ritardo mentale, adenomi sebacei cutanei e macchie ipopigmentate. Questa malattia si associa al diabete mellito con le relative conseguenze di natura infettiva39.
Malattie renali
Insufficienza renale cronica e trapianto di rene
È il risultato di un danno renale progressivo e irreversibile che si manifesta con una riduzione del flusso di filtrazione glomerulare. Inizia in modo asintomatico per poi coinvolgere tutti gli apparati dell’organismo. Dialisi e trapianto diventano essenziali qualora la funzionalità renale evolvesse verso la nefropatia terminale. Le infezioni sono difficilmente controllate, in particolare se i pazienti sono immunodepressi, e possono diffondersi sia localmente che dare luogo a setticemia. L’emodialisi predispone a infezioni parenterali come quelle da virus dell’epatite. In caso in cui il paziente fosse sottoposto a interventi di chirurgia orale è necessaria una profilassi antibiotica; il trattamento è simile a quello dei pazienti a rischio di endocardite batterica40,41.
Sindrome nefrosica
Le cause principali sono la malattia glomerulare a lesioni minime, la nefropatia diabetica e il lupus eritematoso sistemico. È caratterizzata da una massiva proteinuria associata a ipoalbuminemia, edema e iperlipidemia. La perdita di immunoglobuline (specialmente IgG) con le urine predispone alle infezioni; inoltre questi pazienti sono trattati con farmaci corticosteroidei che inducono immunodepressione42.
Malattie del sistema endocrino
Gigantismo e acromegalia (eccesso di ormone della crescita)
Avviene un’eccessiva produzione dell’ormone della crescita dovuto a edema dell’apofisi anteriore. Se l’eccesso di GH avviene prima della chiusura delle epifisi delle ossa lunghe compare gigantismo, se si verifica successivamente compare acromegalia. Nel primo avviene un aumento di volume in tutti gli organi, nel secondo invece aumentano di volume solo le ossa con potenziale di crescita come la mandibola. Le complicanze infettive in chirurgia orale si presentano a causa della frequente associazione tra queste patologie e il diabete mellito43.
Terapia steroidea sistemica
I corticosteroidi vengono impiegati in tutte le condizioni caratterizzate da una ridotta sintesi di ormoni steroidei (morbo di Addison e surrenalectomia) o per indurre immunosoppressione.
Ipersurrenalismo
La corteccia surrenale può produrre quantità eccessive di glicocorticoidi (malattia di Cushing), di mineralcorticoidi (sindrome di Conn o iperaldosteronismo) o di androgeni (iperplasia surrenalica congenita). Le complicanze infettive in chirurgia orale si presentano a causa della frequente associazione tra queste patologie e il diabete mellito44.
Ipoparatiroidismo
La causa più frequente è la tiroidectomia perché la malattia idiopatica è rara; la tipica presentazione clinica è dominata da atonia. Le complicanze infettive in chirurgia orale si presentano a causa della frequente associazione tra queste patologie e il diabete mellito45.
Diabete mellito
Rappresenta il più comune disordine endocrino ed è il risultato di una deficienza assoluta e relativa di insulina per diverse cause. Ha una prevalenza non inferiore al 18% nella popolazione di età superiore ai 65 anni. È solitamente una patologia primitiva e solo pochi casi sono secondari ad altri disordini endocrini. I due tipi principali di diabete idiopatico sono il diabete giovanile insulino-dipendente (tipo 1) e il diabete a insorgenza nell’adulto non-insulino-dipendente (tipo 2).
I criteri per la diagnosi di diabete sono legati sostanzialmente alla valutazione della glicemia (valori considerati accettabili sono 120-180 mg/dl): i valori di glicemia superiori a 200 mg/dl sono da considerarsi non compatibili con un intervento chirurgico odontostomatologico. Il requisito essenziale per evitare complicanze riguarda il controllo della glicemia; la valutazione della glicemia ematica deve proseguire nei giorni successivi all’intervento in quanto livelli di glicemia elevati comportano una ridotta funzione leucocitaria e quindi maggior rischio di infezioni. I pazienti con diabete non controllato devono essere rinviati fino a stabilizzazione del quadro clinico; risulta comunque di fondamentale importanza adottare le indicazioni del diabetologo che segue normalmente il paziente46,47.
Contraccettivi orali
Sono costituiti da un’associazione di estrogeni e progestinici. Aumentano il rischio di tromboembolia soprattutto nel caso di un’anestesia generale. I pazienti sono a maggior rischio di alveoliti secche in seguito a estrazioni dentarie48.
Malattie metaboliche
Malnutrizione
Avviene di solito negli anziani o nei soggetti in condizioni socio-economiche disagiate; può essere conseguenza di alcune malattie come l’anoressia o la bulimia. La malnutrizione causa immunodeficienze che possono predisporre a infezioni del distretto odontostomatologico49.
Malattie muscoloscheletriche
Acondroplasia
Difetto della formazione dell’osso cartilagineo, spesso ereditato come tratto autosomico dominante. L’anormale crescita delle ossa porta a nanismo e può avvenire una compromissione del midollo spinale. Le complicanze infettive in chirurgia orale si presentano a causa della possibile associazione tra questa patologia e il diabete50.
Osteopetrosi
Rara malattia che porta a un aumento generalizzato della densità ossea e, di conseguenza, a un difetto dell’attività osteoclastica e dei meccanismi del rimodellamento osseo. Le ossa si presentano fragili e mal vascolarizzate. Le cavità midollari sono replete di osso: pertanto le cellule come i macrofagi e i neutrofili diventano funzionalmente difettose e di conseguenza questi pazienti sono soggetti a infezioni. Inoltre, i soggetti affetti da osteopetrosi assumono spesso corticosteroidi in modo prolungato, con tutti i problemi correlati51.
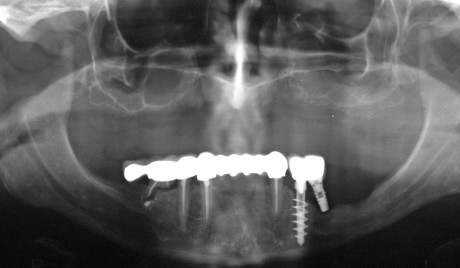
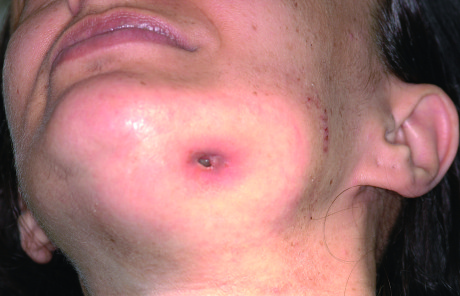
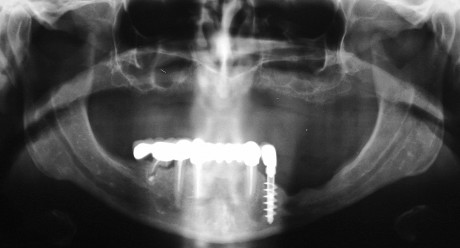
Sindrome di Ehlers-Danlos
Patologia a trasmissione ereditaria che raggruppa diverse condizioni causate da un’alterazione nella formazione del collagene e caratterizzate da flaccidità cutanea, tendenza alla formazione di ecchimosi e ipermobilità articolare. I pazienti soffrono di prolasso della valvola mitrale e maggiore predisposizione al sanguinamento. Il rischio d’infezione è aumentato: i pazienti soffrono spesso di una grave parodontopatia e sono esposti al rischio di perdita precoce degli elementi dentari52.
Malattia di Paget
Condizione comune a eziologia ignota, probabilmente di natura genetica o virale, caratterizzata da progressiva deformità e ingrossamento delle ossa. Nelle fasi precoci della malattia l’osso è spesso molto vascolarizzato mentre nelle fasi più avanzate la scarsa irrorazione può favorire l’insorgenza di osteomielite cronica suppurativa conseguente a un trauma estrattivo. La chirurgia orale andrebbe eseguita previa profilassi antibiotica per diminuire il rischio di infezione53.
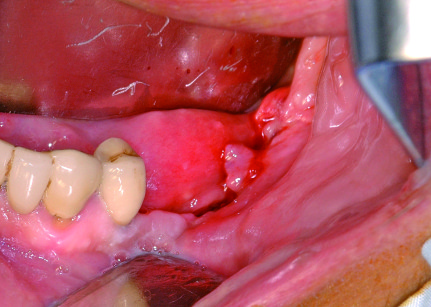
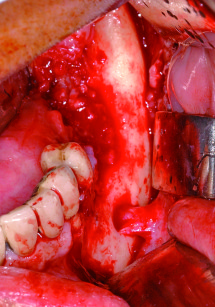
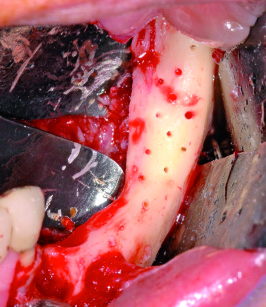

Sindrome di Felty
Comprende artrite reumatoide, splenomegalia e linfoadenopatia. Questi pazienti sono a rischio di infezioni a causa della leucopenia e possono soffrire di severe ulcerazioni o infezioni oro-faringee, compresa la sinusite cronica. Il trattamento chirurgico può essere complicato da anemia e trombocitopenia54.
Arterite temporale
Causa forte cefalea pulsante e unilaterale. L’arteria temporale appare tortuosa e prominente e la complicanza più grave è l’ischemia del nervo ottico. La terapia a base di corticosteroidi sistemici può complicare il trattamento chirurgico per l’aumentato rischio d’infezione55.
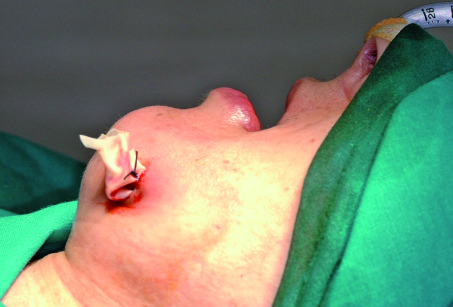
Immunodeficienze
Immunodeficienze primarie (congenite)
Possono essere classificate sulla base del difetto immunitario principale. Sono molto rare e spesso determinano decesso precoce perciò sono di relativa importanza per il chirurgo orale, con l’eccezione delle forme trattate con trapianto di midollo.
Carenza selettiva di IgA: è la più comune tra le immunodeficienze primarie e si riscontrano bassi livelli di IgA sia nel siero che nelle secrezioni mentre i livelli delle altre immunoglobuline sono normali, permettendo un normale stato di salute generale. I pazienti sono affetti da infezioni ricorrenti di origine batterica e virale.
- Sindromi mucociliari: le cilia del tratto respiratorio rimuovono il muco svolgendo un’attività di difesa. Un difetto delle cilia può provocare l’insorgenza di sinusite cronica e altre infezioni.
- Leucopenie: una neutropenia è una causa di aumentata suscettibilità alle infezioni. La neutropenia ciclica è molto rara e può essere accompagnata da manifestazioni orali56.
Immunodeficienze acquisite
Molte patologie citate nei paragrafi precedenti possono indurre immunodeficienze acquisite: di seguito, tratteremo solo alcuni aspetti di questa condizione.
- Le terapie immunosoppressive vengono utilizzate soprattutto per inibire il rigetto nei pazienti sottoposti a trapianto di organo, nel trattamento delle malattie autoimmuni e nelle terapie linfoproliferative. Le principali patologie che necessitano questo trattamento sono già state discusse precedentemente.
- Il paziente asplenico, come già visto in precedenza, è un paziente immunodepresso. La milza svolge il ruolo di controllo della qualità degli eritrociti sequestrando le cellule difettose. Quest’organo svolge un ruolo importante anche nella fagocitosi dei microrganismi e nella produzione di anticorpi. Le opsonine (properdina e tuftsina) sono prodotte dalla milza e svolgono un ruolo di difesa nei confronti di alcuni batteri quali gli pneumococchi. L’asplenia predispone alla sepsi nel 3% dei casi; il paziente asplenico, inoltre, è predisposto a epatite C, tubercolosi e alcune neoplasie maligne.
- L’infezione da HIV e sindrome dell’immunodeficienza acquisita (AIDS): il virus dell’HIV è un retrovirus a RNA in grado di trascrivere gli acidi nucleici in direzione inversa (DNA e RNA) ed è in grado di infettare numerose cellule umane, in particolare quelle della serie linfocitica ed è quasi sicuramente l’agente eziologico dell’AIDS. Gli anticorpi anti-HIV sono presenti nel siero di numerosi soggetti ad alto rischio e nei pazienti con AIDS. Il danno avviene a carico dei linfociti CD4 + e provoca un grave deficit dell’immunità, in particolare delle risposte cellulo-mediate; ciò favorisce l’insorgenza di infezioni opportunistiche come la polmonite da Pneumocystis carinii, candidosi, neoplasie e specialmente sarcoma di Kaposi. I pazienti hanno maggior rischio di infezioni post-operatorie ed emorragie prolungate57,58.
Patologie immunologicamente mediate
Lupus eritematoso sitemico (LES)
È una malattia autoimmune a eziologia ignota ma sembra essere legata a un’infezione virale. Avviene un’abnorme risposta immune con produzione di autoanticorpi anti-DNA, formazione di immunocomplessi e danno a carico di differenti organi e tessuti. I sintomi consistono principalmente in un eritema a farfalla, manifestazioni renali che causano ematuria, proteinuria e ipertensione e manifestazioni oculari. I pazienti sono soggetti a sanguinamento causato da trombocitopenia e a infezioni ricorrenti a causa della terapia steroidea che questa patologia necessita.
Lupus eritematoso discoide
Disordine muco-cutaneo con lesioni cutanee simili a quelle del LES ma le alterazioni sierologiche sono minime. In forma ridotta vale quanto detto per la patologia precedente59.
Radioterapia
La radioterapia è una procedura ampiamente utilizzata nei casi di neoplasie maligne del distretto testa e collo. Tuttavia alte dosi di radiazioni possono causare diversi effetti collaterali a livello dei tessuti duri e molli del cavo orale. La mucosite, candidosi, disgeusia, xerostomia, osteoradionecrosi sono solo alcune delle più frequenti complicanze in seguito a radioterapia. I pazienti affetti da xerostomia sono più suscettibili alla malattia parodontale, carie cervicali, infezioni micotiche e batteriche. Le infezioni da Candida albicans sono molto frequenti in questi pazienti in cui è pertanto consigliata la somministrazione di antimicotici come la nistatina o, nei casi più gravi, il fluconazolo o l’amfotericina B. L’utilizzo di nistatina non deve essere associato alla clorexidina, in quanto le due molecole si legano chimicamente e diventano entrambe inattive60. Si consiglia pertanto di usare i due presidi con un intervallo di almeno 30 minuti l’uno dall’altro.
Entro 6-18 mesi dall’applicazione locale di radiazioni su un tessuto, i vasi sanguigni del distretto interessato sono soggetti a una progressiva sclerotizzazione con conseguente riduzione dell’apporto ematico all’area irrorata. Di conseguenza i processi di guarigione possono risultare inadeguati di fronte a un processo infettivo o a un intervento chirurgico61. Con grande cautela e in strutture protette è possibile eseguire interventi di chirurgia odontostomatologica in pazienti irradiati con dosi inferiori a 48-55 gy oppure con dosi di 55-65 gy previo trattamento con HBO (ossigenoterapia iperbarica). La terapia iperbarica consiste nella somministrazione di ossigeno puro a pressione superiore a quella atmosferica in modo da permettere la diffusione dell’ossigeno nei liquidi corporei in concentrazioni fino a 10 volte superiori a quelle normali. Grazie alla terapia iperbarica il sangue può veicolare maggiori quantità e dunque facilitare la guarigione di ferite particolarmente infette. Non ci sono dati univoci sui tempi d’attesa tra fine Rx-terapia e il momento più adatto per eseguire interventi di chirurgia orale; in letteratura è sconsigliato eseguire estrazioni dentarie nei 6 mesi successivi alla radioterapia e in caso di emergenza preferire il trattamento endodontico. Un’attenzione particolare deve essere dedicata allo scollamento dei tessuti molli che sono ipovascolarizzati e anche in questo caso è fondamentale la profilassi antibiotica e un’attenta disinfezione delle mucose orali62. Bisogna cercare di ridurre al minimo il trauma chirurgico ed eseguire la chiusura per prima intenzione della ferita chirurgica. Una gestione scorretta di un paziente sottoposto a radioterapia può portare a osteoradionecrosi delle ossa mascellari. Si tratta di una necrosi asettica in cui il tessuto di granulazione non riesce a formare un ponte sull’osso necrotico e il processo infettivo progredisce nonostante vengano praticate un’accurata detersione della ferita e/o la somministrazione di antibiotici63.
Chemioterapia
Il trattamento chemioterapico ha come bersaglio le cellule che si riproducono rapidamente come quelle neoplastiche, emopoietiche, del sistema immunitario e quelle in attiva replicazione. Tra queste ultime a livello del cavo orale ritroviamo i cheratinociti: il blocco della loro replicazione espone il paziente alla formazione di ulcere ed eritemi con rallentamento dei processi riparativi e, in generale, a un assottigliamento delle mucose orali che diventano meno resistenti agli insulti meccanici con conseguente sanguinamento e maggiore suscettibilità alle infezioni. Prima di sottoporre questi pazienti a qualunque intervento di chirurgia odontostomatologica è necessario conoscere il livello delle difese immunitarie e delle piastrine, ma anche la presenza di eventuali anemie o insufficienze d’organo, informazioni che si possono ottenere con un semplice prelievo ematico64. Le linee guida consigliano di non procedere prima di 6 mesi dal termine della terapia anticancro, in modo che i globuli bianchi e le piastrine ritornino in un range accettabile e di intervenire solo se la zona di interesse risulta perfettamente sana sia dal punto di vista clinico che radiologico. L’intervento va sempre preceduto da profilassi antibiotica e antisettica del cavo orale per ridurre al minimo la batteriemia intraoperatoria65; questi pazienti vanno accuratamente motivati all’igiene orale e vanno mantenuti sempre sotto controllo per evitare il rischio d’infezione derivante dalla xerostomia e dall’immunodeficienza residue.
Indicazioni terapeutiche
La raccolta delle informazioni sulle condizioni di salute generale dei pazienti che si sottoporranno alle cure è di fondamentale importanza nella pratica medica e chirurgica. Una corretta anamnesi medica prevede innanzitutto una raccolta dei dati riguardanti la presenza di patologie di carattere familiare: si indaga la presenza di patologie come il diabete, l’ipertensione, le neoplasie, le vasculopatie, le emopatie o le malattie metaboliche o endocrine a carico dei genitori o dei nonni. Il passo successivo di una corretta anamnesi medica prevede l’analisi delle condizioni fisiologiche del paziente, come ad esempio un’eventuale gravidanza. In questa fase si registrano le abitudini del soggetto come l’eccessivo consumo di alcolici o del fumo; anche i rischi professionali ricoprono talvolta un ruolo importante. Successivamente si esegue un’attenta anamnesi remota dove si indaga la presenza di patologie sistemiche presenti o pregresse (analizzate nel testo precedentemente) che possano interferire con il trattamento chirurgico.
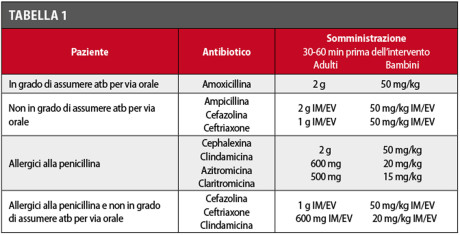
Nel caso di pazienti affetti da patologie sistemiche meno gravi, compatibili con un trattamento ambulatoriale, durante l’intervento di chirurgia orale è indicato monitorare i segni vitali alla poltrona (pressione arteriosa, frequenza cardiaca, glicemia ecc.) in modo da ridurre l’insorgenza di complicanze intra-operatorie. Spesso è inoltre indicato richiedere una relazione scritta del medico curante con annessi alcuni esami diagnostici come l’elettrocardiogramma (ECG) e l’esame emocromocitometrico con formula leucocitaria. La preparazione di un campo chirurgico “pulito” con l’utilizzo di strumentario sterile è una condizione essenziale per ridurre la possibilità di contaminazione batterica durante l’intervento e quindi l’insorgenza di un quadro infettivo precoce. Per ridurre l’insorgenza delle complicanze infettive post-operatorie è indicato somministrare ai pazienti affetti dalle patologie sistemiche precedentemente citate una profilassi antibiotica simile a quella somministrata per la prevenzione dell’endocardite batterica65.
È consigliabile, inoltre, che i pazienti si sottopongano a un trattamento disinfettante della cavità orale mediante colluttori a base di clorexidina allo 0,2% o allo 0,12% a partire da 3-6 giorni prima dell’intervento chirurgico e prolungato per i successivi 10-15 giorni66.
Risulta impossibile standardizzare un trattamento preventivo valido per tutte le patologie sistemiche citate nello studio; è perciò evidente che ogni singolo paziente deve essere indagato accuratamente per la propria patologia e che l’approccio al trattamento deve essere multidisciplinare, coinvolgendo il medico specialista del distretto interessato.
È indicato inviare i pazienti con le patologie sistemiche più gravi in una struttura ospedaliera idonea, allo scopo di ridurre il più possibile i rischi di complicanze. I pazienti in attesa di trapianto d’organo o di trattamenti con chemioterapici/farmaci immunosoppressori dovrebbero essere sottoposti a una visita odontoiatrica preliminare almeno un mese prima dell’inizio della terapia. L’estrazione di elementi dentari compromessi, la presenza di focolai infettivi e altri interventi di chirurgia orale andrebbero infatti eseguiti prima del trattamento sistemico e conclusi almeno 14 giorni prima dell’inizio della terapia in modo da garantire al paziente una guarigione più rapida e con minor rischio di complicanze infettive3,67,68.
Conclusioni
La conoscenza delle principali patologie sistemiche che aumentano il rischio di infezione come conseguenza di interventi di chirurgia orale può proteggere il paziente e il clinico dalle complicanze che possono insorgere e che spesso sono di difficile risoluzione. Non è scopo di questo studio valutare le possibilità di trattamento delle complicanze infettive insorte, ma l’obiettivo principale è quello di prevenirne l’insorgenza fornendo al clinico informazioni sull’eziopatogenesi delle principali patologie sistemiche a rischio e di proporre un protocollo di trattamento preventivo.
Corrispondenza
Fulvio Gatti
Unità di Chirurgia Orale
Clinica Odontostomatologica
Via Beldiletto 1/3 – 20142 Milano
Tel. +39 02.50319014 – Fax +39 02.50319040
fudy@libero.it
Fulvio Gatti
Tommaso Anello
Laura Serioli
Andrea Flora
Matteo Chiapasco
Unità di Chirurgia Orale (Direttore prof. Matteo Chiapasco), Clinica Odontoiatrica, Dipartimento di Medicina, Chirurgia e Odontoiatria, A.O. San Paolo, Università di Milano
2. Guggenheimer J, Eghtesad B, Stock DJ. Dental management of the (solid) organ transplant patient. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 2003;95:383-9. 3. Rustemeyer J, Bremerich A. Necessity of surgical dental foci treatment prior to organ transplantation and heart valve replacement. Clin Oral Invest 2007;11:171-174. 4. Borea G, Montebugnoli L, Capuzzi P, Vaccaio MA. Circulatory dynamics during dental operations in patients with heart transplants. Quintessence Int 1993;24:749-51. 5. Shaqman M, Ioannidou E, Burleson J, Hull D, Dongari-Bagtzoglou A. Periodontitis and inflammatory markers in transplant recipients. J Periodontol 2010;81(5):666-672. 6. Cameron CB, Kobrinsky N. Perioperative management of patients with Willebrand’s disease. Can J Anaesth 1990;37:341-7. 7. Gorge JN, Shattil SJ. The clinical importance of acquired abnormalities of platelet function. N Engl J Med 1991;324:27-39. 8. Madireddi S. Thrombocytopenia and avoiding bleeding complications. Dent Today 2009;28(12):56-58. 9. Olitsky SE. Hereditary hemorragic telangectasia: diagnosis and management. Am Fam Physician 2010;82(7):785-90. 10. Peery WH. Clinical spectrum of hereditary haemorrhagic telangiectasia. Am J Med 1987;82:989-97. 11. Griffiths MJ, Sherani M, Scully C. Screening for anaemia in persons requiring in-patients dento-alveolar surgery. Health Trends 1992;24:128-30. 12. Young NS. Aplastic anaemia. Lancet 1995;346:228-32. 13. Valdez JM, Scheinberg P, Nunez O, Wu CO, Young NS, Walsh TJ. Decreased infection-related mortality and improved survival in severe aplastic anemia in the past two decades. Clin Infect Dis 2011 Mar; 52(6):726-35. 14. Peterson PK. A prospective study of infectious disease following bone marrow transplantation: emergence of Aspergillus and Cytomegalovirus as the major causes of mortality. Infect Control 1983;4:81-9. 15. Meier JK, Wolf D, Pavletic S, Greinix H, Gosau M, Bertz H, Lee SJ, Lawitschka A, Elad S. Oral chronic graft-versus-host disease: report from the International Consensus Conference on clinical practice in cGVHD. Clin Oral Investig 2011;15(2):127-39. 16. Eckardt KU, Casadevall N. Pure red cell aplasia due to antierythropoietin antibodies. Nephrol Dial Transplant 2003;18:865-69. 17. Da Fonseca M, Oueis HS, Casamassimo PS. Sickle cell anemia: a review for the pediatric dentist. Pediatr Dent 2007;29(2):159-169. 18. Duggal MS, Bedi R, Kinsey SE, Williams SA. The dental management of children with sickle cell disease and B-thalassemia: a review. Int J Paediat Dent 1996;6:227-34. 19. Gomber S, Dewan P. Physical growth patterns and dental caries in thalassemia. Indian Pediatr 2006;43(12):1064-9. 20. Deschler B, Lubbert M. Acute myeloid leukemia: epidemiology and etiology. Cancer 2006;107(9):2099-107. 21. Rozman C, Montserrat E. Chronic lymphocytic leucemia. N Engl J Med 1995;333:1052-7. 22. Schaedel R, Goldberg MH. Chronic lymphocytic leukemia of B-Cell Origin: oral manifestations and dental treatment planning. J Am Dent Assoc 1997;128(2):206-10. 23. Veronese L, Tchirkov A, Gouas L, Perissel B, Goumy C, Vago P. Prognosis of chronic lymphocytic leukemia: focus on recent biomarkers. Ann Biol Clin 2008;66(4):371-7. 24. Bennet JM. The French, American British (FAB) cooperative group proposals for the classifications of myelodyplastic syndromes. Br J Haematol 1982;51:189-99. 25. Musolino C, Sant’Antonio E, Penna G, Alonci A, Russo S, Granata A, Allegra A. Epigenetic therapy in myelodysplastic syndromes. Eur J Haematol 2010;84(6):463-73. 26. Pession A, Melchionda F, Morello W, Farruggia P, Aricò M. Sindromi ipereosinofile. Hematology Meeting Reports 2007;1(6):67-74. 27. Pardanani A, Tefferi A. Targeting myeloproliferative neoplasms with JAK inhibitors. Curr Opin Hematol Mar;18(2):105-10. 28. Kyle RA, Rajkumar SV. Monoclonal gammopathy of undetermined significance and smouldering multiple myeloma: emphasis on risk factors for progression. Br J Haematol 2007;139(5):730-43. 29. Haytac MC, Dogan MC, Antmen B. The results of a preventive dental program for pediatric patients with hematologic malignancies. Oral Health Prev Dent 2004;2(1):59-65. 30. Armitage JO. Treatment of non-Hodgkin’s lymphomas. N Engl J Med 1993;328:1023-30. 31. Allen CE, McClain KL. Langerhans cell histiocytosis: a review of past, current and future terapies. Drugs Today 2007 Sep;43(9):627-43. 32. Ferguson GT, Cherniack RM. Management of chronic obstructive polmonare disease. N Engl J Med 1993;328:1017-22. 33. Venables PJ. Management of patients presenting with Sjogren’s syndrome. Best Pract Res Clin Rheumatol 2006;20(4):791-807. 34. Porter SR, Scully C. Periodontal aspects of systemic disease – classifications. In Lang NP and Karring T (eds), Proceeding of the 1st European Workshop on Periodontology. Berlin: Quintessence, 1994;375-414. 35. Pizzo G, Guiglia R, Lo Russo L, Campisi G. Dentistry and internal medicine: from the focal infection theory to the periodontal medicine concept. Eur J Intern Med 2010 Dec;21(6):496-502. 36. Iredale JP. Cirrhosis: new research provides a basis for rational and targeted treatments. BMJ 2003;327:143-7. 37. Czaja AJ. Drug-induced autoimmune-like hepatitis. Dig Dis Sci 2011;56(4):958-76. 38. Byron RJ Jr, Osborne PD. Dental Management of liver transplant patients. Gen Dent 2005;53(1):66-9. 39. Franz DN, Bissler JJ, McCormack FX. Tuberous sclerosis complex: neurological, renal and pulmonary manifestations. Neuropediatrics 2010;41(5):199-208. 40. Fisher MA, Borgnakke WS, Taylor GW. Periodontal disease as a risk marker in coronary heart disease and chronic kidney disease. Curr Opin Nephrol Hypertens 2010;19(6):519-26. 41. Eigner TL, Jastak JT, Bennet WM. Achieving oral health in patients with renal failure and renal transplants. J Am Dent Assoc 1986;113:612-6. 42. Somma F, Castagnola R, Bollino D, Marigo L. Oral inflammatory process and general health. Part 1: The focal infection and the oral inflammatory lesion. Eur Rev MEd Pharmacol Sci 2010;14(12):1085-95. 43. Mammis A, Eloy JA, Liu JK. Early descriptions of acromegaly and gigantism and their historical evolution as clinical entities. Neurosurg Focus 2010;29(4):E1. 44. Mancini T, Porcelli T, Giustina A. Treatment of cushing disease: overview and recent findings. Ther Clin Risk Manag 2010;6:505-16. 45. Pinto A, Glick M. Management of patients with thyroid disease: oral health considerations. J Am Dent Assoc 2002;133(7):849-58. 46. Lamster IB, Lalla E, Borgnakke WS, Taylor GW. The relationship between oral health and diabetes mellitus. J Am Dent Assoc 2008;139 Suppl:19S-24S. 47. Levin JA, Muzyka BC, Glick M. Dental management of patients with diabetes mellitus. Compend Contin Educ Dent 1996;17,82-90. 48. Sivolella S, Boccuzzo G, Franco M, Stellini E, Di Fiore A, Berengo M. Influence of estroprogestinic therapy on the postoperative course following impacted third molar extraction. Minerva Stomatol 2010 Nov-Dec;59(11-12):611-23. 49. Midda M, Konig KG. Nutrition, diet and oral health. Int Dent J 1994;44:599-612. 50. Laederich MB, Horton WA. Achondroplasia: pathogenesis and implications for future treatment. Curr Opin Pediatr 2010;22(4):516-23. 51. Scaramuzzo L, Messuti L, Manicone PF, Raffaelli L, Rossi B, Gallenzi P, Berardi D, Maccauro G. Clinical and histological modifications in osteopetrotic bone: a review. J Biol Regul Homeost Agents 2009;23(2):59-63. 52. Malfait F, Wenstrup RJ, De Pape A. Clinical and genetic aspects of Ehlers-Danlos syndrome, classic type. Genet Med 2010;12(10):597-605. 53. Hosking DJ, Meunier PJ, Ringe JD, et al. Paget’s disease of bone: diagnosis and management. Br Med J 1996;312:491-4. 54. Newman KA, Akhtari M. Management of autoimmune neutropenia in Felty’s syndrome and systemic lupus erythematosus. Autoimmun Rev 2011;10(7):432-7. 55. Hazes JMW, Silman AJ. Review of UK data on the rheumatic diseases: 2. Rheumatoid arthritis. Br J Rheumatol 1990;29:310-2. 56. Torgerson TR. Immune dysregulation in primary immunodeficiency disorders. Immunol Allergy Clin North Am 2008;28(2):315-27. 57. Smith JA. HIV and AIDS in the adolescent and adult: an update for the oral and maxillofacial surgeon. Oral Maxillofac Surg Clin North Am 2008;20(4):535-65. 58. Ritter AV, Patton L. HIV/AIDS and oral health. J Esthet Restor Dent 2007;19(5):297-8. 59. Ergun S, Katz J, Cifter ED, Koray M, Esen BA, Tanyeri H. Implant-supported oral rehabilitation of a patient with systemic lupus erythematosus: case report and review of the literature. Quintessence Int 2010;41(10):863-7. 60. Feber T. Mouth care for patients receiving oral irradiation. Prof Nurse 1995;10(10):666-70. 61. Jham BC, da Silva Freire AR. Oral complications of radiotherapy in the head and neck. Braz J Otorhinolaryngol 2006;72(5):704-8. 62.Thomson PJ, Greenwood M, Meechan JG. General medicine and surgery for dental practitioners. Part 6 – cancer, radiotherapy and chemiotherapy. British Dental Journal 2010;209:65-69. 63.Jereczek-Fossa BA, Orecchia R. Radiotherapy-induced mandibular bone complications. Cancer Treat Rev 2002;28(1):65-74. 64. Demarosi F, Bez C, Carrassi A. Prevention and treatment of chemo- and radiotherapy- induced oral mucositis. Minerva Stomatol 2002;51(5):173-86. 65. Farbod F, Kanaan H, Farbod J. Infective endocarditis and antibiotic prophylaxis prior to dental/oral procedures: latest revision to the guidelines by the American Heart Association 2007. Int J Oral Maxillofac Surg 2009;38:626-631. 66. Berchier CE, Slot DE, Van der Weijden GA. The efficacy of 0.12% chlorhexidine mouthrinse compared with 0.2% on plaque accumulation and periodontal parameters: a systematic review. J Clin Periodontol 2010;37:829-839. 67. Meyer U, Weingart D, Deng MC, Scheld HH, Joos U. Heart transplants-assessment of dental procedures. Clin Oral Investig 1999;3:79-83. 68.Velich N, Remport A, Szabo G. Dental screening of patients after organ transplantation. Orv Hetil 2002;10:505-50.