Introduzione
Il bruxismo viene generalmente considerato come una parafunzione, ovvero un movimento non finalizzato a uno scopo, che include le attività di stringere, puntare, digrignare e sfregare i denti durante la veglia o nel sonno1.
La forma diurna è comunemente caratterizzata dal serramento, mentre quella del sonno ha una combinazione di serramento e digrignamento.
Il bruxismo diurno è definito come la presa coscienza del serramento dentale, con una prevalenza del 20% tra la popolazione adulta.
La sua fisiologia e la sua patologia sono sconosciute, benché stress e ansia siano considerati fattori di rischio. Tali suggerimenti non sono basati su forti evidenze scientifiche, ma derivano dalla conoscenza esistente e dall’esperienza pratica di clinici e accademici2.
Il bruxismo nel sonno (SB: Sleep Bruxism) è un disordine ripetitivo del movimento mandibolare caratterizzato principalmente dall’attività ritmica dei muscoli masticatori (RMMA: Rhythmic Masticatory Muscle Activity) alla frequenza di 1 Hz e dal digrignamento occasionale dei denti2,3.
La sua prevalenza diminuisce con l’età dal 14% dell’infanzia al 3% nell’anziano, senza alcuna differenza tra i sessi. Tra gli adulti, il 60% degli individui normali presenta episodi di RMMA senza il sintomo del digrignamento dentale nel sonno. Il bruxismo è una condizione abbastanza comune; nonostante ciò, molti studi sono complicati dal fatto che la definizione del sintomo si basa su segnalazioni del paziente o sulla combinazione di queste ultime con esami clinici. Questo approccio porta a conclusioni poco accurate, rispetto a quelle basate sulle registrazioni ambulatoriali o nei laboratori del sonno2,4-6.
Questo problema è spesso aggravato dal fatto che molte ricerche epidemiologiche non distinguono il bruxismo della veglia da quello del sonno. Le stime più precise sono confuse dal fatto che molte ricerche riportano informazioni derivate da soggetti affetti da comorbidità.
Genesi del bruxismo: microrisvegli e attivazione
L’ipotesi attualmente più accreditata sull’origine dello SB pare sia quella dei micro-risvegli (MA: micro-arousals)2,3,7-9.
Si tratta di micro-riattivazioni della corteccia cerebrale durante il sonno, caratterizzate da un aumento dell’attività cardica nei 5 secondi che precedono o seguono un’attività EMG masseterina. Per questo motivo l’associazione dell’analisi del segnale della frequenza cardiaca a quella EMG potrebbe essere utilizzata per aumentare la precisione dell’indagine meccanica dello SB.
Come diagnosticare il bruxismo
Ad oggi, lo strumento validato per la diagnosi dei disturbi del sonno, tra cui anche lo SB, è la polisonnografia associata a registrazione audio-video (PSG-AV)7,10,11.
Essa misura molti parametri: l’elettroencefalogramma (EEG), l’elettrocardiogramma (ECG), l’elettro-oculogramma (EOG) e l’elettromiografia (EMG). Inoltre, la polisonnografia comprende il rilevamento del russamento, l’osservazione dei movimenti del torace e dell’addome, della posizione corporea, del flusso oronasale e della saturimetria tramite un pulsiossimetro. La polisonnografia si deve effettuare in una sala appositamente attrezzata dell’ospedale al fine di ottenere tutti i dati sopra citati.
In alternativa si può eseguire anche a domicilio, ma l’esame risulta incompleto per la mancanza di alcuni dati: l’ECG, l’EEG e l’EOG. Oggi la modalità a domicilio è la più frequente; l’esame non è invasivo, non usa radiazioni, non provoca dolore e i fastidi sono limitati al passare una notte con i sensori. Questo disturbo può essere maggiore per i bambini, e in questo caso l’esame va ripetuto per due notti consecutive.
Svantaggi dell’indagine polisonnografica
Uno svantaggio di queste misurazioni è il costo elevato e la quantità di tempo necessaria per l’analisi manuale/visiva. Inoltre, questi sistemi sono usati principalmente in laboratorio, fornendo informazioni che potrebbero non essere rappresentative dei comportamenti orali che si verificano in un ambiente domestico. Infine, la valutazione delle attività dei muscoli masticatori in queste condizioni è compiuta in modo soggettivo da un esaminatore.
I dispositivi EMG portatili risolvono alcuni di questi limiti; tuttavia, poiché i bruxisti presentano molte attività orofacciali non patologiche durante il sonno, l’analisi della sola EMG tende a sovrastimare gli episodi di SB10.
Scopo dello studio
In questo studio verrà confrontato il rilevamento di episodi di bruxismo del sonno tramite l’analisi congiunta dei segnali EMG di superficie dei due masseteri e della frequenza cardiaca prelevati da un dispositivo portatile compatto (Bruxoff®, Spes Medica, Battipaglia, Italia), con quelli di un’analisi polisonnografica (PSG).
Materiali e metodi
Soggetti
Per condurre questo studio sono stati selezionati 25 soggetti (13 donne e 12 uomini, età media ± DS 28 ± 10.77 anni) tra i pazienti afferiti, nel corso dell’anno 2012, al reparto di ortognatodonzia della Dental School dell’Università di Torino.
Per condurre questo studio caso-controllo sono stati selezionati due gruppi di soggetti e classificati come probabilmente bruxisti o non bruxisti da un clinico esperto, basandosi su un’indagine clinica e sull’uso di questionari riguardanti la consapevolezza del bruxismo nel sonno, ansia, abitudini del sonno, stress, nervosismo, fatica, attuale intensità del dolore facciale, stanchezza dei muscoli mandibolari e dolenza alla mandibola al risveglio.
In base a tali criteri sono stati selezionati 14 soggetti bruxisti (8 uomini e 6 donne, età media ± DS 26.42 ± 3.5 anni) e 11 soggetti sani (4 uomini e 7 donne, età media ± DS 31 ± 13.97 anni) al fine di costituire, rispettivamente, il gruppo di studio e quello di controllo. Sia i soggetti bruxisti che quelli sani sono stati sottoposti a un’indagine per i disturbi temporo-mandibolari (TMD) secondo i criteri di ricerca dei TMD (RDC/TMD)12.
I criteri di esclusione sono stati: presenza di restauri protesici, malattia parodontale, storia medica di disturbi del sonno (quali apnea, insonnia, sindrome degli arti senza riposo), presenza di terapia ortodontica in atto, applicazione di bite notturni.
Tutti i soggetti al momento del reclutamento non riferivano di essere sotto cure mediche. Nelle 3 ore precedenti alla registrazione è stato chiesto ai soggetti di astenersi dall’assunzione di alcool, nicotina o caffeina. Le procedure sono state approvate dal comitato etico locale. Tutti i soggetti hanno dato il loro consenso informato in accordo con la Dichiarazione di Helsinki e hanno compreso di essere liberi di sottrarsi all’esperimento in qualsiasi momento.
Registrazione PSG
Gli studi polisonnografici sono stati condotti in ambiente domestico mediante l’uso di un dispositivo disponibile in commercio (Embletta X100®; Flaga, Iceland, dispositivo tipo II). Si tratta di un dispositivo di polisonnografia (PSG) totalmente compatibile con le raccomandazioni dell’American Academy of Sleep Medicine sulla vigilanza del sonno tramite dispositivi portatili13.
Tale sistema di registrazione digitale misura: il flusso aereo, la saturazione dell’ossigeno, la posizione e l’attività corporale, il polso e due segnali di sforzo respiratorio.
È stato inoltre posizionato un singolo elettrodo bipolare a base di AgCl su un massetere a scelta del paziente al fine di monitorare l’attività EMG.
Il dispositivo Bruxoff
Un dispositivo portatile (Bruxoff®, Spes Medica, Battipaglia, Italia) a 3 canali ha registrato l’EMG di superficie di entrambi i masseteri e la frequenza cardiaca.
I tre segnali sono stati campionati a 800 Hz, con 8 bit di risoluzione.
I dati sono stati archiviati su una card MicroSD come file binari. I canali dell’EMG di superficie sono stati filtrati tra i 10 e i 400 Hz. Il canale per la frequenza cardiaca è stato filtrato tra i 15 e i 160 Hz.
L’EMG di superficie del muscolo massetere di entrambi i lati è stata rilevata mediante elettrodi bipolari concentrici (Code®, Spes Medica, Battipaglia, Italia), con un raggio di 16 mm e con un sito di rilevazione composto da AgCl. Questi elettrodi sono stati scelti per permettere una facile applicazione al soggetto, evitando il problema dell’orientamento degli elettrodi e annullando il crosstalk EMG (Figura 1).
 I segnali della frequenza cardiaca sono stati individuati mediante una schiera di 3 elettrodi adesivi di superficie dotati di un sito di rilevazione in AgCl. I segnali EMG e della frequenza cardiaca sono stati registrati durante una singola notte. I soggetti hanno usato il dispositivo e montato gli elettrodi a casa loro senza assistenza tecnica, dopo un precedente insegnamento.
I segnali della frequenza cardiaca sono stati individuati mediante una schiera di 3 elettrodi adesivi di superficie dotati di un sito di rilevazione in AgCl. I segnali EMG e della frequenza cardiaca sono stati registrati durante una singola notte. I soggetti hanno usato il dispositivo e montato gli elettrodi a casa loro senza assistenza tecnica, dopo un precedente insegnamento.
A ciascun soggetto sono state fornite istruzioni scritte sull’uso del dispositivo e un numero telefonico da contattare in caso di necessità.
Scoring dell’EMG e dei dati polisonnografici
Sono state condotte registrazioni simultanee con gli elettrodi del dispositivo Bruxoff e con quelli della PSG, due del dispositivo Bruxoff posti su entrambi i masseteri e un singolo elettrodo bipolare della PSG posizionato su un solo massetere (scelto in modo casuale dal paziente).
All’inizio della registrazione è stato chiesto ai soggetti di eseguire 3 massime contrazioni volontarie (MVC: maximum voluntary clenching) della durata di 3 secondi ciascuna e distanziate da 10 secondi di riposo. La misurazione più elevata tra le MVC è stata utilizzata per normalizzare i valori EMG. Il valore di cut-off per l’ampiezza del segnale EMG è stato impostato al 10% della MVC eseguita dal soggetto cosciente, in questo modo gli episodi oromotori separati da intervalli di 3 secondi venivano riconosciuti come RMMA se somigliavano ad almeno uno dei tre seguenti pattern: episodi fasici (tre o più accessi EMG, ognuno della durata di 0,25-2 secondi), tonici (un accesso EMG >2 secondi) o misti (sia tonici che fasici).
L’analisi dei dati ottenuti da entrambi i dispositivi è stata condotta manualmente. Gli episodi EMG con ampiezza superiore al 10% della MVC venivano identificati visivamente su un monitor.
Sono stati considerati anche gli aumenti della frequenza cardiaca che superassero almeno del 20% quella a riposo.
Solo gli episodi di RMMA immediatamente seguiti da un aumento della frequenza cardiaca del 20% e da una crescita del flusso inspiratorio nasale del 100% osservati in PSG sono stati utilizzati come valori di riferimento per convalidare quelli osservati dalle registrazioni del dispositivo Bruxoff.
L’attività oromotoria presente durante la veglia è stata esclusa dal punteggio PSG.
È stata inoltre indagata l’analisi automatica dello SB condotta dal software Bruxmeter (Bruxmeter®, OT Biolettronica, Torino, Italia) e paragonata ai dati ottenuti dalla PSG. Questo software è in grado di classificare gli episodi di SB qualora il segnale EMG di superficie dei masseteri superi del 10% la MVC e se è immediatamente seguito (intervalli di 1-5 secondi) da un aumento della frequenza cardica del 20% rispetto alla baseline.
Gli episodi registrati dal dispositivo Bruxoff venivano considerati come veri fenomeni di SB qualora i segnali di RMMA, preceduti da un aumento della frequenza cardiaca, venivano registrati da entrambi i dispositivi.
Un solo Autore (A.B.) ha valutato i segnali ottenuti dal dispositivo Bruxoff, senza essere a conoscenza dei valori della PSG. Un tecnico specializzato nella lettura dei segnali PSG ha valutato questi dati in modo cieco rispetto a quelli osservati dal dispositivo Bruxoff.
Infine, i risultati osservati sia manualmente che in modo automatico dal dispositivo Bruxoff sono stati confrontati con quelli ottenuti in PSG.
Analisi statistica
L’analisi statistica si è avvalsa del software Statistical Package for the Social Sciences (SPSS) 15.0 (SPSS Inc., Chicago, IL, USA).
Il campione ha superato il test di normalità di Kolmogorov-Smirnov (P >0.10). I dati raccolti sono stati inseriti in tabelle formato Excel.
È stato utilizzato il coefficiente di correlazione di Pearson al fine di quantificare la direzione e l’ampiezza della correlazione tra le misure ottenute dalla PSG e quelle manuali e automatiche ottenute dal dispositivo Bruxoff, sia per l’intero campione che per i singoli gruppi. Il livello di significatività statistica è stato impostato a P <0.05.
È stato inoltre calcolato il test di Bland-Altman per valutare l’accordo tra i due sistemi di registrazione: prima tra la PSG e l’analisi manuale del dispositivo Bruxoff e poi tra la PSG e l’analisi automatica del dispositivo Bruxoff.
Si è anche calcolata una curva ROC (Receiver Operating Characteristics) con lo scopo di stabilire l’accuratezza diagnostica (area sottesa sotto la curva), il valore predittivo positivo (VPP, sensibilità) e il valore predittivo negativo (VPN, specificità) di ciascuna misurazione (Bruxoff manuale e Bruxoff automatica) per discriminare tra i soggetti bruxisti e i non bruxisti considerando l’indagine PSG come esame gold standard.
Risultati
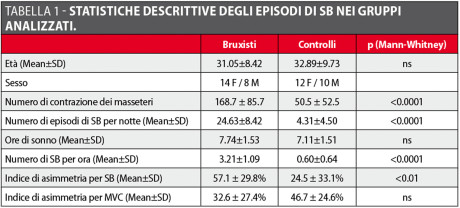
Il numero di episodi di SB per ora è stato (media ± DS) di 2.44 ± 0.79 nel gruppo controllo PSG, di 2.57 ± 1.44 per l’analisi automatica dei dati Bruxoff e di 1.78 ± 0.89 per l’analisi manuale dei dati Bruxoff, mentre nel gruppo dei soggetti bruxisti il numero di episodi di SB per ora è stato di 7.89 ± 2.65 per la PSG, di 7.66 ± 2.90 con analisi automatica dei dati Bruxoff e di 7.14 ± 2.87 con analisi manuale dei dati Bruxoff (Tabella 1).
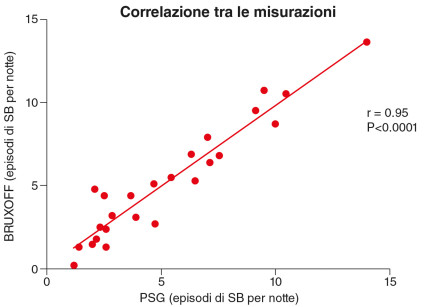
 L’analisi dell’indice di Pearson ha mostrato un’elevata correlazione tra i dati raccolti dalla PSG e quelli analizzati in modo automatico dal dispositivo Bruxoff (r=0.95, P<0.0001) per l’intero campione (Figura 2).
L’analisi dell’indice di Pearson ha mostrato un’elevata correlazione tra i dati raccolti dalla PSG e quelli analizzati in modo automatico dal dispositivo Bruxoff (r=0.95, P<0.0001) per l’intero campione (Figura 2).
 La correlazione tra i dati dei soggetti bruxisti raccolti mediante PSG e quelli analizzati in modo automatico dal dispositivo Bruxoff è stata fortemente significativa (r=0.95, P <0.0001), così come anche la correlazione tra i dati raccolti dalla PSG e quelli analizzati in modo manuale dal dispositivo Bruxoff (r=0.95, P <0.0001).
La correlazione tra i dati dei soggetti bruxisti raccolti mediante PSG e quelli analizzati in modo automatico dal dispositivo Bruxoff è stata fortemente significativa (r=0.95, P <0.0001), così come anche la correlazione tra i dati raccolti dalla PSG e quelli analizzati in modo manuale dal dispositivo Bruxoff (r=0.95, P <0.0001).
La correlazione è stata significativa anche nei soggetti controllo, con r=0.58 (p <0.05) per il confronto tra i dati raccolti dalla PSG e quelli analizzati in modo automatico dal dispositivo Bruxoff, e con r=0.72 (p <0.001) per il paragone tra i dati PSG e quelli analizzati manualmente dal dispositivo Bruxoff.
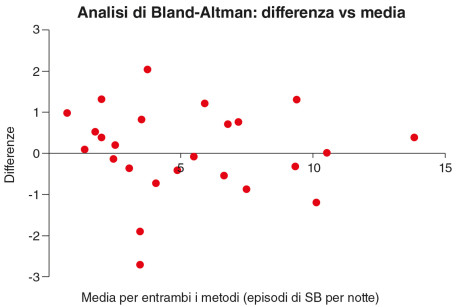
Il test di Bland-Altman ha mostrato un elevato livello di concordanza per l’intero campione tra la PSG e i dati analizzati in modo manuale dal dispositivo Bruxoff con un valore di errore di 0.05 tra le due misurazioni, con una DS di 1.05 e un I.C. del 95%; i limiti di concordanza sono stati tra -2 e 2.11 (Figura 3).
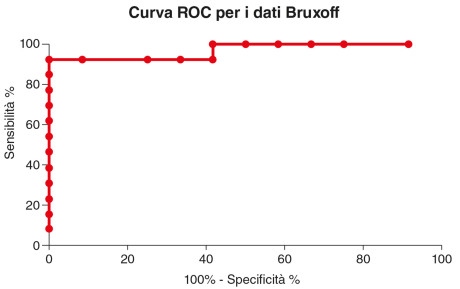
 L’analisi della curva ROC ha mostrato un’eccellente accuratezza da parte del dispositivo Bruxoff nel fornire un
L’analisi della curva ROC ha mostrato un’eccellente accuratezza da parte del dispositivo Bruxoff nel fornire un
punteggio automatico dei dati di SB tra i soggetti bruxisti e il gruppo controllo (area sotto la curva =0.96, SE=0.03, P <0.0001), con una sensibilità del 92,3% e una specificità del 91,6% quando il valore di cut off veniva impostato a 4 episodi di SB per ora di sonno (Figura 4).
 La curva ROC ha anche mostrato l’elevata accuratezza del dispositivo Bruxoff nel differenziare, analizzando i dati in modo manuale, i soggetti SB e i controlli (area sotto la curva =0.98, SE=0.02, P <0.0001) con una sensibilità del 92,3% e una specificità del 100% quando il valore di cut off veniva impostato a 4 episodi di SB per ora di sonno.
La curva ROC ha anche mostrato l’elevata accuratezza del dispositivo Bruxoff nel differenziare, analizzando i dati in modo manuale, i soggetti SB e i controlli (area sotto la curva =0.98, SE=0.02, P <0.0001) con una sensibilità del 92,3% e una specificità del 100% quando il valore di cut off veniva impostato a 4 episodi di SB per ora di sonno.
Discussione
Il nostro studio si è prefissato lo scopo di valutare se il dispositivo Bruxoff, utilizzato come holter portatile per individuare i fenomeni di bruxismo nel sonno, sovrastimasse o sottostimasse il numero di crisi per ora degli accessi di bruxismo e quindi potesse essere considerato un valido sostituto dell’esame polisonnografico nella diagnosi del bruxismo.
Al fine di confermare tale ipotesi, è stato eseguito in contemporanea l’esame polisonnografico (PSG) e l’esame mediante Bruxoff per confrontare i risultati. In questo studio è stato confrontato il rilevamento di episodi di bruxismo del sonno tramite l’analisi congiunta dei segnali EMG di superficie dei due masseteri e della frequenza cardiaca prelevati dal dispositivo portatile compatto Bruxoff, con il punteggio di episodi di bruxismo del sonno derivati da un’analisi PSG.
Il campione preso in esame in questa tesi, con le caratteristiche di uno studio pilota, era composto da soggetti che riferivano o meno di soffrire di bruxismo, senza comorbidità con altre patologie.
L’indagine diagnostica proposta è stata ben accettata per le sue caratteristiche di non invasività e breve durata.
Attualmente, sono disponibili altri dispositivi portatili per la diagnosi di bruxismo nel sonno: Bite Strip (Distar, Albuquerque, NM) e Grindcare (Medotech A/S, Marielundvej, DK). Il dispositivo Bite Strip ha mostrato una sensibilità pari all’84,2% e un valore predittivo positivo del 100% se confrontato con un esame polisonnografico, ma non viene riferita alcuna specificità14,15.
Per quanto concerne il dispositivo Grindcare, esitono solo due lavori in letteratura16,17 nei quali non si riporta alcun dato sulla sensibilità o sulla specificità, condotti su un numero troppo esiguo di soggetti (11 volontari) per poter confermare una vera efficacia del dispositivo. Solo per il Bite Strip è stata condotta un’analisi PSG completa15, per il dispositivo Grindcare non si riportano studi condotti nel laboratorio del sonno; essendo l’indagine PSG l’unico gold standard di riferimento, uno studio condotto senza tale supporto mostra molti limiti.
Il limite maggiore mostrato da entrambi i dispositivi (Bite Strip e Grindcare) è l’assenza di un’analisi della frequenza cardiaca, che sarebbe in grado di evitare un’eccessiva sovrastima dell’EMG dal momento che circa il 60% delle attività muscolari nel sonno sono di natura fisiologica. Il dispositivo Grindcare è in grado di fornire una minima stimolazione tens a livello dei muscoli temporali qualora se ne registrasse un’eccessiva attivazione, ma l’effetto è temporaneo e limitato all’applicazione del dispositivo.
Il dispositivo Bite Strip ha mostrato molto spesso la necessità di sottoporre il paziente a più sedute di registrazione per ottenere un dato valido, allungando i tempi della diagnosi e implicando costi maggiori per operatore e paziente. Questi dati non vengono riferiti in letteratura, ma sono ricavati dalla pratica clinica di molti operatori. Stupisce anche il fatto che i dispositivi, sul mercato da circa sei anni, presentino un numero molto esiguo di pubblicazioni sulla loro efficacia14-20.
Ci pare inoltre corretto riportare che la ditta produttrice del dispositivo Grindcare non è più presente sul mercato.
Inoltre, la ricerca condotta ha permesso di stabilire che i criteri suggeriti dall’American Academy of Sleep Medicine21 non sono un elemento affidabile per compiere diagnosi certa di bruxismo notturno dal momento che nei campioni analizzati in base all’indagine clinica non si sono rilevate differenze statisticamente significative.
Lo studio ha anche potuto confermare, mediante l’analisi delle curve ROC dei dati ottenuti dalle registrazioni di PSG e Bruxoff, il dato clinico proposto da Lavigne2 di 4 episodi di bruxismo per ora di sonno al fine di considerare un soggetto bruxista o meno, dal momento che il valore di cut-off individuato nel nostro studio è stato di 4,6 episodi di bruxismo per il dispositivo Bruxoff e di 4,3 episodi per la polisonnografia.
Conclusioni
Al termine della nostra ricerca si è potuto constatare che la semplice indagine clinica non risulta essere affidabile per compiere una diagnosi certa di bruxismo. Non si ha tuttavia la certezza che, usando un campione di soggetti di età più avanzata, o più numeroso, non si sarebbero individuati criteri clinici di differenza tra i due gruppi. La polisonnografia si conferma come strumento gold standard per la diagnosi di bruxismo nel sonno, benché abbia alcuni limiti: tempi lunghi di analisi (condotta unicamente in modo manuale) e di attesa per il paziente, costi elevati.
Corrispondenza
Andrea Bargellini
Dipartimento di Scienze Chirurgiche, Scuola di Specializzazione in Ortognatodonzia, C.I.R.
Dental School, Università di Torino,Via Nizza, 230 – 10100 Torino
bargelli@ipsnet.it
Conflitto d’interessi
Non si è avuto alcun conflitto d’interessi nella stesura del seguente manoscritto. Il dispositivo Bruxoff è stato fornito da Spes Medica, con cui gli Autori non hanno alcun rapporto finanziario.
Biografia
1. Bader G, Lavigne G. Sleep bruxism; an overview of an oromandibular sleep movement disorder. Sleep Medicine Reviews 2000;4(1):27-43.
2. Lavigne GJ, Cistulli PA, Smith MT, Levrini L. Medicina del sonno per odontoiatri. Un’analisi pratica. XXXXXX: Quintessenza Edizioni, 2012.
3. Macaluso GM, Guerra P, Di Giovanni G, Boselli M, Parrino L, Terzano MG. Sleep bruxism is a disorder related to periodic arousals during sleep. J Dent Res 1998 Apr;77(4):565-73.
4. Dutra KM, Pereira FJ Jr, Rompré PH, Huynh N, Fleming N, Lavigne GJ. Oro-facial activities in sleep bruxism patients and in normal subjects: a controlled polygraphic and audio-video study. J Oral Rehabil 2009 Feb;36(2):86-92.
5. Kato T, Masuda Y, Yoshida A, Morimoto T. Masseter EMG activity during sleep and sleep bruxism. Arch Ital Biol 2011 Nov 7;149(4):478-91. Review.
6. Gjevre JA, Taylor-Gjevre RM, Skomro R, Reid J, Fenton M, Cotton D. Comparison of polysomnographic and portable home monitoring assessments of obstructive sleep apnea in Saskatchewan women. Can Respir J 2011 Sep- Oct;18(5):271-4.
7. Carra MC, Rompré PH, Kato T, Parrino L, Terzano MG, Lavigne GJ, Macaluso GM. Sleep bruxism and sleep arousal: an experimental challenge to assess the role of cyclic alternating pattern. J. Oral Rehabil 2011 Sep;38(9):635-42.
8. Huynh N, Kato T, Rompré PH, Okura K, Saber M, Lanfranchi PA, Montplaisir JY, Lavigne GJ. Sleep bruxism is associated to micro-arousals and an increase in cardiac sympathetic activity. J Sleep Res 2006 Sep;15(3):339-46.
9. Lavigne GJ, Huynh N, Kato T, Okura K, Adachi K, Yao D, Sessle B.Genesis of sleep bruxism: motor and autonomic-cardiac interactions Arch Oral Biol. 2007 Apr;52(4):381-4.
10. Castroflorio T, Icardi K, Becchino B, Merlo E, Debernardi C, Bracco P, Farina D. Reproducibility of surface EMG variables in isometric sub-maximal contractions of jaw elevator muscles. J Electromyogr Kinesiol 2006 Oct;16(5):498-505.
11. Tiihonen P, Hukkanen T, Tuomilehto H, Mervaala E, Töyräs J. Telemed evaluation of a novel ambulatory device for screening of sleep apnea. J E Health 2009 Apr;15(3):283-9.
12. Dworkin SF, LeResche L. Research diagnostic criteria for temporomandibular disorders: review, criteria, examinations and specifications, critique. J Craniomandib Disord 1992;6:301-55.
13. Ferber R, Millman R, Coppola M, et al. Portable recording in the assessment of obstructive sleep apnea. ASDA standards of practice. Sleep 1994;17:378-92.
14. Saueressig AC, Mainieri VC, Grossi PK, Fagondes SC, Shinkai RS, Lima EM, Teixeira ER, Grossi ML. Analysis of the influence of a mandibular advancement device on sleep and sleep bruxism scores by means of the BiteStrip and the Sleep Assessment Questionnaire. Catholic University of Rio Grande do Sul, Porto Alegre, Brazil.
15. Mainieri VC, Saueressig AC, Pattussi MP, Fagondes SC, Grossi ML. Validation of the Bitestrip versus polysomnography in the diagnosis of patients with a clinical history of sleep bruxism. Oral Surg Oral Med Oral Pathol Oral Radiol 2012 May;113(5):612-7.
16. Jadidi F, Castrillon EE, Nielsen P, Baad-Hansen L, Svensson P. Effect of contingent electrical stimulation on jaw muscle activity during sleep: A pilot study with a randomized controlled trial design. Acta Odontol Scand 2013 Sep;71(5):1050-62.
17. Jadidi F, Castrillon E, Svensson P. Effect of conditioning electrical stimuli on temporalis electromyographic activity during sleep. J Oral Rehabil 2008 Mar;35(3):171-83.
18. Makino M, Masaki C, Tomoeda K, Kharouf E, Nakamoto T, Hosokawa R. The relationship between sleep bruxism behavior and salivary stress biomarker level. Int J Prosthodont 2009 Jan-Feb;22(1):43-8.
19. Nagamatsu-Sakaguchi C, Minakuchi H, Clark GT, Kuboki T. Relationship between the frequency of sleep bruxism and the prevalence of signs and symptoms of temporomandibular disorders in an adolescent population. Int J Prosthodont 2008 Jul-Aug;21(4):292-8.
20. Ahlberg K, Savolainen A, Paju S, Hublin C, Partinen M, Könönen M, Ahlberg J. Bruxism and sleep efficiency measured at home with wireless devices. J Oral Rehabil 2008 Aug;35(8):567-71.
21. The International Classification of sleep disorders, revised – Diagnostic and coding manual produced by the American Academy of Sleep Medicine in association with the European Sleep Reseach Society, Japanese Society Of Sleep Research, Latin American Sleep Society.






